سرطان خون و هر آنچه باید درمورد آن بدانیم
سرطان خون یکی از انواع سرطانهای رایج در ایران است که شیوع آن در حال افزایش است. با ما همراه شوید تا اطلاعات جامعی در مورد این بیماری به دست آورید.
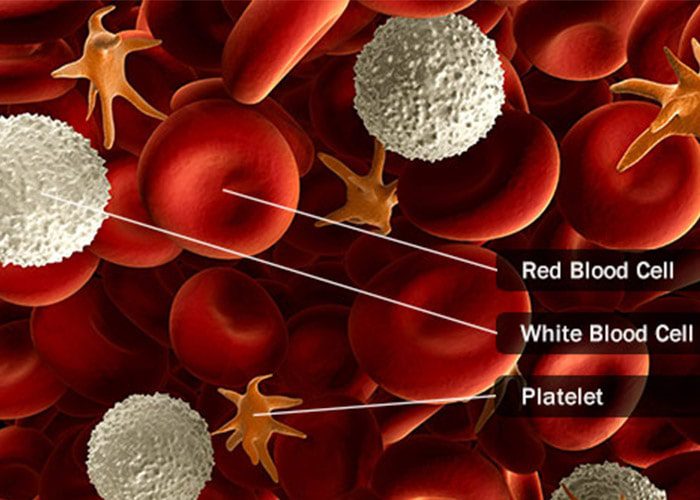
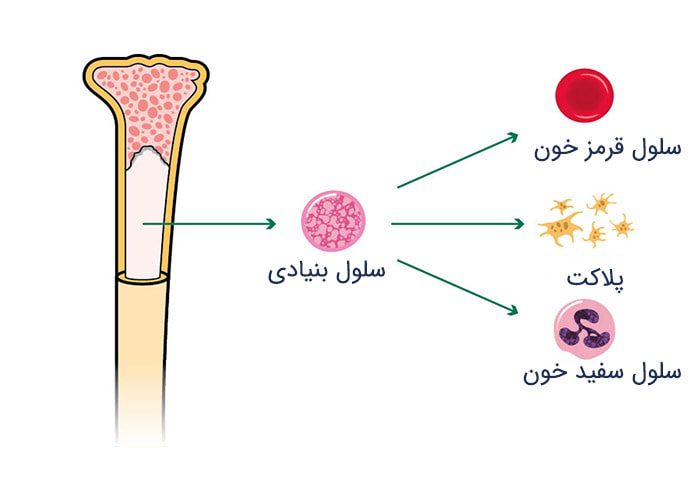
بیماریهای سرطان خون (blood cancers) روی تولید و عملکرد سلولهای خونی تاثیر میگذارند. بیشتر این سرطانها در مغز استخوان یعنی همان جایی که خون تولید میشود، آغاز میشوند. سلولهای بنیادی موجود در مغز استخوان بالغ شده و به سه نوع سلول خونی یعنی سلولهای قرمز، سلولهای سفید و پلاکتها تمایز مییابند. در بیشتر انواع سرطانهای خون، فرایند طبیعی توسعهی سلولهای خونی در اثر رشد خارج از کنترل یک نوع غیرطبیعی از سلولهای خونی دچار اختلال میشود. این سلولهای خونی غیرطبیعی یا سلولهای سرطانی مانع از این میشوند که خون بتواند بسیاری از وظایف خود مانند مبارزه با عفونتها یا پیشگیری از خونریزیهای شدید را انجام دهد.
انواع سرطان خون
لنفوم (Lymphoma)
لنفوم، سرطان سیستم لنفاوی است. بدن از سلولهایی ساخته شدهاست که وقتی آسیب میبینند یا پیر میشوند، باید جایگزین شوند. این امر با تقسیم سلولی اتفاق میافتد. بهطور معمول تقسیم سلولی به دقت کنترل میشود اما گاهی اوقات این فرایند از کنترل خارج میشود. در این حالت ممکن است سلولهای بسیار زیادی تولید شوند و سرطانی همچون لنفوم بروز کند. در وضعیت لنفوم، نوعی از سلولهای خونی که لنفوسیتها نامیده میشوند به حالت غیرطبیعی در میآیند. در این حالت این سلولها، سلولهای لنفوم نامیده میشوند. معمولا سیستم ایمنی بدن سلولهای غیرطبیعی را از بین میبرد اما سلولهای لنفوم اغلب قادرند که از سیستم ایمنی بگریزند. این بدان معناست که آنها میتوانند تقسیم شوند و به صورت کنترلنشده، رشد کنند. با گذشت زمان تعداد این سلولها آنقدر زیاد میشود که میتواند یک غده تشکیل شود. معمولترین محل این اتفاق گرههای لنفاوی است اما لنفوم در بخشهای دیگر بدن نیز میتواند رشدنش را آغاز کند. لنفوسیتها به سرتاسر بدن سفر میکنند و لنفوم میتواند از جایی که برای نخستین بار آغاز شده به جاهای دیگر بدن برود. لنفوم میتواند از طریق سیستم لنفاوی از یک گرهی لنفاوی به گرههای دیگر برود. سلولهای لنفوم همچنین میتوانند وارد جریان خون شده و از طریق جریان خون به بخشهایی نظیر مغز استخوان، کبد یا ریهها بروند. پس از آن ممکن است این سلولها به تکثیر خود ادامه دهند و باعث آلودگی یک منطقهی جدید شوند.
انواع مختلفی از لنفوم وجود دارد. نحوهی گسترش و درمان انواع مختلف لنفوم با هم تفاوت دارد. دو نوع اصلی لنفوم عبارتند از لنفوم هاجکین و لنفوم غیرهاجکین. پزشک از طریق جمعآوری مقداری از سلولهای لنفوم و بررسی آنها زیر یک میکروسکوپ میتواند نوع لنفوم را تشخیص دهد.
سیستم لنفاوی
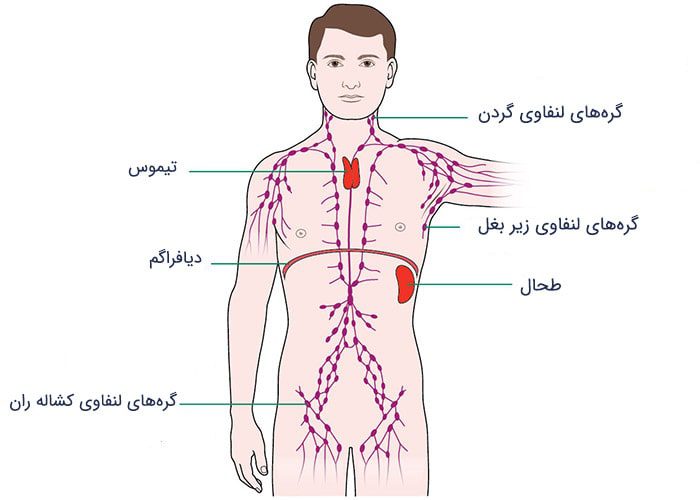
سیستم لنفاوی بخشی از سیستم ایمنی است که از فرد در برابر عفونت و بیماری محافظت میکند. سیستم لنفاوی همچنین مایعات را از بافتهای بدن به خون بر میگرداند. سیستم لنفاوی شامل عروق لنفاوی، گرههای لنفاوی، لنفوسیتها، بافتها و اندامهای لنفاوی است. عروق لنفاوی، لولههای باریکی هستند که شبکهای را درون بدن تشکیل میدهند. مایعی به نام لنف از رگها و گرهها عبور میکند و سرانجام به جریان خون باز میگردد. در اطراف این شبکه، مجموعهای از گرههای لنفاوی وجود دارد. وقتی مایع لنف از این گرهها عبور میکند، آنها اجرام (باکتریها و ویروسها) آن را فیلتر میکنند. گرههای لنفاوی حاوی نوعی از سلولهای سفید خونی به نام لنفوسیتها هستند که با عفونت مبارزه میکنند. گرههای لنفاوی اغلب وقتی در حال مبارزه با عفونت هستند، دچار تورم میشوند. یکی از اندامهای لنفاوی تیموس است که در فرایند بالغ شدن انواعی از لنفوسیتها نقش دارد. دیگر اندامهای لنفاوی شامل طحال و لوزهها هستند که هر دو در مبارزه و فیلتر کردن اجرام بیماریزا نقش دارند. بخشهای دیگری از بافتهای لنفاوی نیز وجود دارند که در آنها لنفوسیتها و دیگر سلولهای مبارزه کننده در برابر عفونت، تجمع پیدا میکنند. این مناطق بیشتر در محلهایی دیده میشوند که بیماریها و اجرام بیماریزا احتمال بیشتری دارد که از آن مسیر وارد بدن شوند؛ برای مثال در لایهی پوششی روده، ریهها و بینی. سیستم لنفاوی بدن در شکل زیر نشان داده شدهاست.
لنفوم هاجکین (Hodgkin’s lymphoma)
در حدود ۲۰ درصد کل موارد تشخیص داده شدهی لنفوم، از نوع لنفوم هاجکین هستند. این بیماری میتواند در هر سنی فرد را درگیر کند اگرچه بیشتر در میان افراد ۲۰ تا ۳۴ سال و یا بالاتر از ۷۰ سال رایج است. لنفوم هاجکین میتواند تقریبا در هر قسمتی از بدن آغاز شود اما معمولا آغاز آن از گرههای لنفاوی است. گرههای لنفاوی گردن معمولترین قسمت در این زمینه هستند. اغلب چندین بخش از گرههای لنفاوی در سرتاسر بدن درگیر میشوند. گاهی اوقات اندامهایی مانند طحال، مغز استخوان یا کبد نیز درگیر این بیماری میشوند.
انواع لنفوم هاجکین
سازمان جهانی بهداشت لنفوم هاجکین را به ۵ نوع تقسیم میکند که به چهار مورد لنفوم هاجکین کلاسیک و یه یک مورد لنفوم هاجکین غیرکلاسیک اطلاق میشود. این گروهبندیها بر اساس آن چیزی که زیر میکروسکوپ دیده میشود، است. پزشک با بررسی سلولهای لنفوم زیر میکروسکوپ میتواند نوع آن را تشخیص دهد. چهار نوع کلاسیک از این نوع لنفوم عبارتند از: ندولار اسکلروزیس (Nodular sclerosing)، لنفوم سلولهای مختلط (Mixed cellularity)، لنفوم تهی از لنفوسیتها (Lymphocyte-depleted)، لنفوم غنی از لنفوسیتها (Lymphocyte-rich). شیوهی درمان لنفومهای هاجکین کلاسیک یکسان است.
لنفوم هاجکین غیر کلاسیک (NLPHL): این بیماری نوعی کمیاب از لنفوم هاجکین است. نحوهی پیشروی و درمان این نوع لنفوم با لنفوم هاجکین کلاسیک متفاوت است. به ندرت NLPHL ممکن است به نوعی از لنفوم غیرهاجکین (NHL) تغییر یابد. اگر این وضعیت اتفاق بیفتد، درمان آن بر اساس روش درمان لنفوم غیرهاجکین خواهد بود.
تجمع سلولهای لنفوم
علایم و نشانههای لنفوم هاجکین
معمولترین نشانهی لنفوم هاجکین، وجود یک غده در محلی است که گره لنفاوی متورم شدهاست. این مشکل معمولا در ناحیهی گردن، زیر بغل یا کشاله ران اتفاق میافتد اما دیگر مناطق گرههای لنفاوی نیز ممکن است تحتتاثیر قرار بگیرند و نشانههایی در آنها بروز کند. غده معمولا دردناک نیست اما برخی افراد ممکن است احساس کنند که آن ناحیه تیر میکشد. سایر نشانهها شامل این موارد میباشند: تعریق شدید بویژه هنگام شب، درجه حرارت بالای بدن، کاهش وزن بدون علت، خستگی، سرفه و سختی تنفس، وجود خارش مداوم در سرتاسر بدن. برخی افراد هیچکدام از این نشانهها را نداشته و وقتی برای دیگر بیماریها روی آنها آزمایش انجام میشود، بیماری آنها تشخیص داده میشود. به ندرت افراد مبتلا به لنفوم هاجکین با مصرف الکل در گرههای لنفاوی آلودهی خود احساس درد میکنند.
درمان لنفوم هاجکین
درمان اصلی لنفوم هاجکین شیمیدرمانی و اشعهدرمانی است. برخی از بیماران تنها به یکی از این دو روش درمان نیاز دارند در حالیکه دیگر بیماران ممکن است به هر دو روش درمان نیاز داشته باشند. درمان به عوامل زیر بستگی دارد:
- نوع لنفوم هاجکینی که فرد به آن مبتلا است
- مرحلهی بیماری
- سن و وضعیت سلامت عمومی فرد
- بخشهایی از بدن که آلوده شدهاند
- نتایج آزمایشهای خونی بیمار
اگر فردی مبتلا به لنفوم هاجکین غیرکلاسیک باشد، ممکن است به درمان نیازی نداشته باشد. در عوض باید مراجعه مکرر به پزشک و آزمایشهای منظمی داشته باشد تا بیماری او تحت نظارت باشد. بیماری NLPHL ممکن است با استفاده از دارویی مانند ریتوکسیماب (rituximab) نیز مورد درمان قرار گیرد. گاها NHPLH میتواند به حالت بیماری لنفوم غیرهاجکین درآید. اگر این حالت اتفاق بیفتد، روش درمان نظیر بیماری لنفوم غیرهاجکین خواهد بود. اگر بیماری لنفوم برگردد یا هنوز علایمی از آن بعد از درمان وجود داشتهباشد، بیمار ممکن است نیاز به درمان بیشتری داشته باشد.
لنفوم غیرهاجکین (Non-Hodgkin lymphoma)
لنفوم غیرهاجکین سرطانی غیر متداول است که در سیستم لنفاوی اتفاق میافتد. در لنفوم غیرهاجکین لنفوسیتهای درگیر شده به شیوهای غیرطبیعی شروع به تکثیر کرده و در بخشهای خاصی از سیستم لنفاوی مانند گرههای لنفاوی تجمع پیدا میکنند. این گرههای آلودهشده، خاصیت مبارزه در برابر عفونت را از دست میدهند و بدن در برابر عفونت آسیبپذیر میشود. معمول ترین نشانهی لنفوم غیرهاجکین، تورم بدون درد گرههای لنفاوی به ویژه در ناحیهی گردن، زیر بغل و کشالهی ران است. لنفوم غیرهاجکین میتواند در هر سنی اتفاق بیفتد ولی احتمال آن با افزایش سن بیشتر میشود. بیشترین موارد این بیماری در افراد بالای ۶۵ سال تشخیص داده شدهاند. شیوع این بیماری در مردان نسبت به زنان اندکی بیشتر است. علت دقیق لنفوم غیرهاجکین مشخص نیست. اگرچه در صورت وجود شرایطی احتمال ابتلا به آن بیشتر میشود:
- داشتن سیستم ایمنی ضعیف
- استفاده از داروهای سرکوب کننده سیستم ایمنی
- سابقهی قرار گرفتن در معرض ویروس اپشتن بار عامل تب غدهای (مونونوکلئوز عفونی)
تنها راه تشخیص لنفوم غیرهاجکین، انجام یک بیوپسی است که طی آن نمونهای از بافت گره لنفاوی آلودهشده، برداشته و در آزمایشگاه مورد بررسی قرار میگیرد.
انواع مختلفی از لنفوم غیرهاجکین وجود دارد اما به صورت کلی در یکی از این دو گروه جای میگیرند:
- لنفوم غیرهاجکین تهاجمی که در آن سرطان به سرعت رشد میکند
- لنفوم غیرهاجکین کند رشد که در آن سرطان به آهستگی پیشرفت میکند و فرد مبتلا برای سالها هیچ نشانهای ندارد
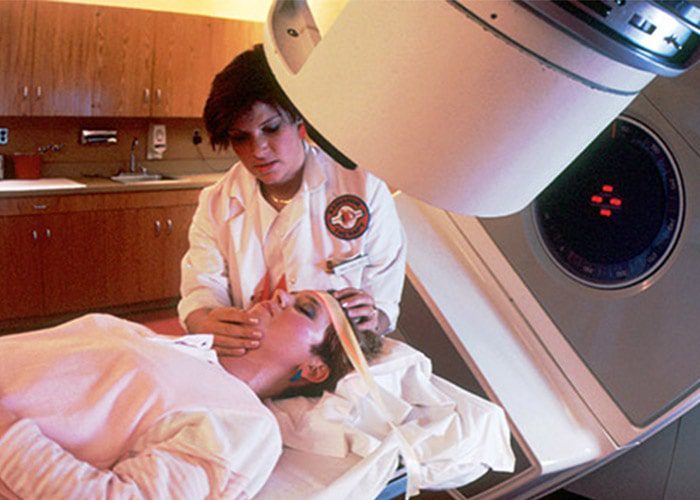
درمانهای عمدهی لنفوم غیرهاجکین عبارتند از شیمیدرمانی، پرتودرمانی و نوعی از درمان هدفمند که درمان آنتیبادی منوکلونال نامیده میشود. بهطور کلی بیشتر موارد لنفوم غیرهاجکین قابل درمان در نظر گرفته میشوند اگرچه خطر مشکلات طولانی مدت پس از درمان نیز وجود دارد از جمله احتمال ناباروری و افزایش خطر توسعهی دیگر انواع سرطان در آینده.
لوکمی (Leukaemia)
لوکمی، سرطان سلولهای سفید خون است و شایعترین نوع سرطان در میان کودکان است. افراد مبتلا به لوکمی معمولا نسبت به حالت نرمال، تعداد بیشتری سلولهای سفید خون دارند اما گاهی هم ممکن است کمتر داشته باشند. این سلولهای لوکمیایی نسبت به سلولهای خونی سفید طبیعی دارای رفتاری متفاوت هستند.
انواع مهم لوکمی عبارتند از:
- لوکمی حاد لنفاوی (ALL)
- لوکمی حاد میلوئیدی (AML)
- لوکمی مزمن لنفاوی (CLL)
- لوکمی مزمن میلوئیدی (CML)
هر کدام از انواع لوکمی دارای ویژگیها و روشهای درمانی مختص به خود هستند.
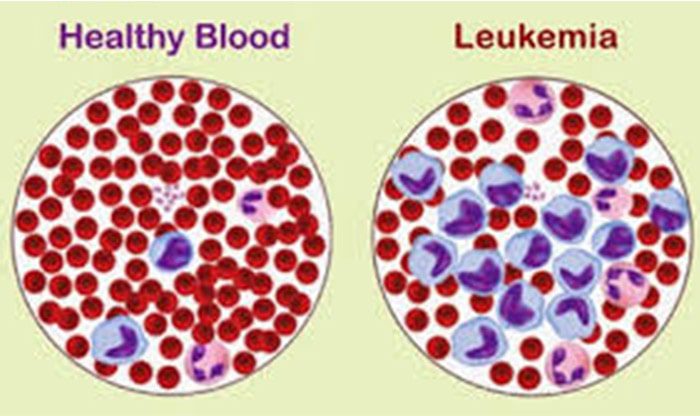
افزایش سلولهای سفید خون در اثر بیماری لوکمی
لوکمی حاد لنفاوی (ALL)
لوکمی حاد لنفاوی نوع نادری از سرطان است. این بیماری بیشتر در کودکان و افراد دارای سن تا ۲۵ سال و نیز افراد مسنتر از ۷۵ سال دیده میشود. شیوع این بیماری در مردان اندکی بیش از زنان است. بیماری لوکمی حاد لنفاوی، سرطان سلولهای سفید خون است. بهطور طبیعی سلولهای سفید خون بهطور منظم و کنترلشده تقسیم شده و رشد میکنند. در بیماری لوکمی این فرایند از کنترل خارج میشود و سیگنالهایی که موجب توقف تولید بیاندازهی سلولهای سفید خون میشوند، نادیده گرفته میشود؛ در این حالت سلولها به کرات تقسیم شده ولی به فرم لنفوسیت طبیعی در نمیآیند. افراد مبتلا به لوکمی حاد لنفاوی، سلولهای نابالغ خونی زیادی تولید میکنند که لنفوبلاست (بلاست) نامیده میشود. از آن جایی که لنفوبلاستها به بلوغ نمیرسند، مانند سلولهای سفید طبیعی قادر به مبارزه در برابر عفونت هم نیستند. این سلولهای نابالغ مغز استخوان را پر میکنند که نتیجهی آن این است که فضای کافی برای تولید سلولهای خونی سفید، قرمز و پلاکتهای سالم وجود نخواهد داشت.
انواع لوکمی حاد لنفاوی
دانستن نوع لوکمی حاد لنفاوی به پزشک کمک میکند که روش درمان را طرحریزی کند. سازمان جهانی بهداشت لوکمی حاد لنفاوی را به انواع مختلفی تقسیمبندی میکند. دو نوع بیماری لوکمی حاد لنفاوی عبارتند از لوکمی لنفوبلاستی B و لوکمی لنفوبلاستی T. برخی از افراد مبتلا به لوکمی لنفوبلاستی B دارای کروموزوم فیلادلفیا در سلولهای لوکمیایی خود هستند.
نشانهها و علایم لوکمی لنفاوی حاد
نشانههای عمدهی لوکمی لنفاوی حاد در اثر وجود تعداد بسیار زیادی از سلولهای بلاستی در مغز استخوان و تعداد بسیار کم سلولهای طبیعی خون ایجاد میشوند. این علایم ممکن است شامل موارد زیر باشند:
- رنگ پریدگی، احساس خستگی زیاد و کم آوردن نفس که ناشی از کمبود سلولهای قرمز خون (آنمی) است
- احساس ناخوشی و بیماری و ناراحتی در گلو یا دهان
- مفاصل و استخوانهای دردناک
- داشتن عفونتهای مداوم،که ناشی از کمبود سلولهای سفید سالم خون است
- خونریزی غیرمعمول به علت وجود تعداد بسیار کم پلاکتها، ایجاد کبودی در بدن بدون علت آشکار، خونریزی شدید در دورههای عادت ماهیانه زنان، خونریزی از لثهها و خونریزی مکرر از بینی
- سردردهای مکرر
بهطور اتفاقی ممکن است لوکمی قبل از بروز نشانهها طی یک آزمایش خون معمول تشخیص دادهشود. نشانهها ممکن است خیلی سریع و طی چند هفته بروز کنند. اگر فردی هر کدام از نشانههای مذکور را داشته باشد، باید به پزشک مراجعه کند اما با این حال باید در نظر داشت که این نشانهها از علایم معمول بیماریهای دیگری به جز لوکمی نیز هستند.

لوکمی حاد میلوئیدی (AML)
لوکمی حاد میلوئیدی یکی از سرطانهای نادر است. این بیماری میتواند افراد را در هر سنی تحتتاثیر قرار دهد ولی در افراد بالای ۶۰ سال معمولتر است. لوکمی حاد میلوئیدی سرطان سلولهای سفید خون است. بهطور معمول سلولهای خونی به صورت کنترل شده در مغز استخوان تولید میشوند. در افراد دارای بیماری لوکمی حاد میلوئیدی، این فرایند از کنترل خارج شده و تعداد بسیار زیادی سلول غیرطبیعی لوکمیایی تولید میشود. این سلولهای نابالغ به سلولهای طبیعی خون تبدیل نمیشوند. در بیشتر مواردِ لوکمی حاد میلوئیدی، سلولهای لوکمیایی سلولهای سفید خونی نابالغ هستند. در انواع کمیابتر لوکمی حاد میلوئیدی، تعداد بسیار زیادی پلاکتهای نابالغ و یا سلولهای قرمز نابالغ تولید میشوند. این سلولهای نابالغ مغز استخوان را پر کرده و فضای تولید سلولهای خونی بالغ را میگیرند. این بدان معناست که مغز استخوان قادر نیست به اندازه کافی سلولهای بالغ تولید کند. برخی از سلولهای لوکمیایی وارد جریان خون شده و در سرتاسر بدن به گردش در میآیند. این سلولهای نابالغ دارای عملکرد مناسبی نیستند. این امر موجب افزایش خطر عفونت میشود. این موضوع همچنین میتواند موجب ایجاد نشانههایی نظیر آنمی و کبودی ناشی از کمبود سلولهای قرمز طبیعی خون و پلاکتها شود.
علایم و نشانههای لوکمی حاد میلوئیدی
بیشتر نشانههای لوکمی حاد میلوئیدی ناشی از اثرات سلولهای لوکمیایی در مغز استخوان است که موجب میشود مغز استخوان نتواند مقدار کافی از سلولهای طبیعی خون تولید کند.
- رنگ پریدگی و احساس خستگی شدید و کم آوردن نفس
- داشتن عفونت ها مداوم
- خونریزی غیر معمول، کبودی بدون علت آشکار، خونریزی شدید دوره عادت ماهیانه زنان، خونریزی لثه و خونریزی مکرر بینی
- لکههای ریز خونی و بثورات روی پوست
- احساس ناخوشی و بیماری و ناراحتی در گلو و دهان
- داشتن تب و تعرق
نشانههای نادر در این مورد عبارتند از:
- مفاصل و استخوانهای دردناک
- لکههای آبی-بنفش رنگ زیر سطح پوست
- تورم لثهها
- بزرگ شدن گرههای لنفاوی
گاها فرد ممکن است نشانهای نداشته باشد و طی یک آزمایش معمول خون بیماری لوکمی او تشخیص داده شود. نشانهها ممکن است طی چند هفته ظاهر شوند و اغلب فرد به سرعت احساس بیماری میکند. این نشانهها در مورد بیماریهای دیگری نیز وجود دارند ولی اگر فردی هر کدام از این نشانهها را داشت، لازم است به پزشک مراجعه کند.
لوکمی مزمن لنفاوی (CLL)
مقالههای مرتبط:
- کشف روشی برای تبدیل هر نوع خون اهدایی به نوع عمومی
- شناسایی آنزیمی که میتواند خونریزی داخلی را متوقف کند
- نجات زندگی انسان توسط نانوذراتی که خونریزی داخلی را متوقف میکنند
لوکمی مزمن لنفاوی رایجترین فرم لوکمی است. این بیماری در افراد مسن شایعتر است. بسیاری از بیماران مبتلا به لوکمی مزمن لنفاوی برای ماهها یا سالها نیازی به درمان ندارند اگرچه اگر این افراد دارای علایمی باشند، لازم است به سرعت تحت درمان قرار گیرند. لوکمی مزمن لنفاوی، سرطان سلولهای سفید خون است که از سلولهای بنیادی لنفوئیدی توسعه پیدا میکنند. در افراد مبتلا به لوکمی مزمن لنفاوی، مغز استخوان تعداد بسیار زیادی سلول سفید خونی غیرطبیعی میسازد که لنفوسیت نامیده میشوند. هنگام بررسی، این سلولها زیر میکروسکوپ طبیعی به نظر میرسند اما اینها کاملا بالغ نشدهاند و عملکرد طبیعی ندارند. با گذشت زمان این لنفوسیتهای غیرطبیعی، در سیستم لنفاوی تجمع پیدا میکنند و ممکن است موجب ایجاد گرههای لنفاوی متورم بزرگی شوند. این سلولهای نابالغ در مغز استخوان هم تجمع پیدا میکنند که نتیجهی آن کمبود فضا برای تولید سلولهای طبیعی خون خواهد بود.
علایم و نشانههای لوکمی مزمن لنفاوی
پیشرفت این بیماری آهسته است و بسیاری از افراد در مراحل اولیه بیماری هیچ نشانهای ندارند. این بیماری اغلب به صورت تصادفی و طی آزمایش خونی که به دلیل دیگری انجام میشود، تشخیص داده میشود؛ برای مثال قبل از یک عمل جراحی یا بخشی از معاینهی معمول سالانهی سلامتی.
نشانههای لوکمی مزمن لنفاوی میتواند شامل موارد زیر باشد:
- احساس خستگی و ناخوشی
- داشتن عفونتهای مکرر
- تورم گرههای لنفاوی گردن، زیر بغل و کشاله ران که معمولا بدون درد است
- کم آوردن نفس، خستگی و سردرد
- کبودی و خونریزی
- وجود یک غده در بخش بالایی سمت چپ شکم که یک طحال بزرگ شدهاست
- تعریق شدید شبانه
- کاهش وزن
لوکمی مزمن میلوئیدی (CML)
لوکمی مزمن میلوئیدی از انواع کمیاب سرطان است که علت عمدهی آن جابهجایی کروموزومی فیلادلفیا است. این بیماری باعث میشود بدن سلولهای سفید خونی زیادی تولید کند. این بیماری میتواند افراد را در هر سنی درگیر کند اما شیوع آن در میان افراد سالخورده بیشتر است. روند پیشرفت این بیماری معمولا آهسته است. در مورد بیشتر افراد این بیماری به خوبی قابل کنترل بوده و مبتلایانر طول عمر طبیعی خواهند داشت.
کروموزوم فیلادلفیا
تمامی سلولها دارای مجموعهای از ژنها هستند که مشخص کنندهی نحوهی رفتار آنها هستند. این ژنها روی ساختارهایی به نام کروموزوم قرار گرفتهاند. بیشتر سلولهای بدن انسان حاوی ۲۳ جفت کروموزوم هستند.
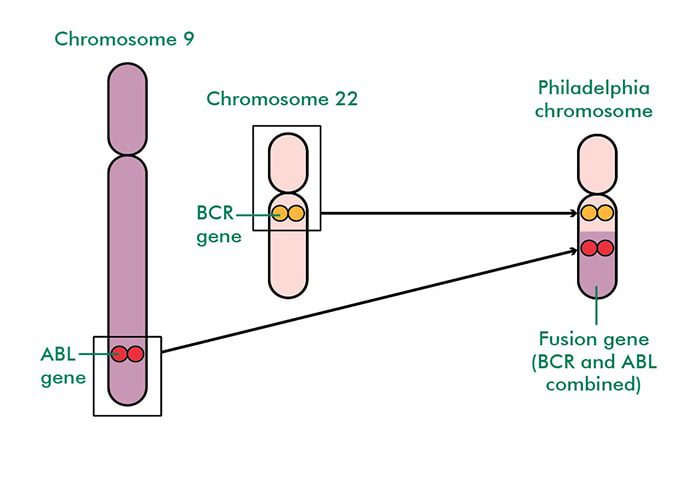
ژن BCR-ABL1
با تقسیم یک سلول، سلولهای جدیدی تولید میشوند. قبل از انجام تقسیم سلول از روی تمام ژنها یک کپی برداشته میشود. وقتی در انجام این فرایند کپیبرداری چیزی اشتباه پیش برود، بیماری لوکمی مزمن میلوئیدی اتفاق میافتد. ژنی که نام آن ABL1 است و روی کروموزوم شمارهی ۹ قرار دارد، به ژنی که BCR نامیده میشود و روی کروموزوم شمارهی ۲۲ قرار دارد، میچسبد. وقتی ژن ABL1 با ژن BCR اتصال برقرار میکند، یک ترکیب ژنی جدید و غیرطبیعی به وجود میآید که به آن BCR-ABL1 گفته میشود. این ژن جدید BCR-ABL1، مادهای را می سازد که تیروزین کیناز نام دارد. مقدار زیاد این ماده موجب میشود که مغز استخوان تعداد بیش از اندازهای سلول سفید خونی تولید کند. این ماده همچنین از تبدیل این سلولها به سلولهای طبیعی خون یا مرگ این سلولها (زمانی که لازم باشد)، پیشگیری میکند. زمانی که ژن جدید BCR-ABL1 روی کروموزوم ۲۲ تشکیل میشود، شکل کروموزوم را دچار تغییر میکند و پزشک با مشاهدهی سلولهای لوکمیایی زیر میکروسکوپ میتواند آن را تشخیص دهد. بیشتر افراد مبتلا به بیماری لوکمی مزمن میلوئیدی در تمام سلول های لوکیمایی خود دارای کروموزوم فیلادلفیا هستند. کروموزوم فیلادلفیا به ارث نمیرسد. کسی با این کروموزوم زاده نمیشود بنابراین این ویژگی قابل انتقال به نسل بعدی نیست.
علایم لوکمی مزمن میلوئیدی
پیشرفت بیماری لوکمی مزمن میلوئیدی آهسته است و بسیاری از افراد در مراحل اولیه نشانهای ندارند. این بیماری هم ممکن است به صورت تصادفی طی یک آزمایش خون معمول تشخیص داده شود. اگر در مراحل اولیه نشانهای وجود داشته باشد، معمولا ملایم بوده و به تدریج پیشرفت میکند. این نشانهها نیز میتوانند با علایم بیماریهای شایعتری نظیر آنفلوآنزا اشتباه گرفته شوند.
نشانههای معمول لوکمی مزمن میلوئیدی
- احساس خستگی عمومی
- کماشتهایی و کاهش وزن
- تعریق شبانه شدید و بالا رفتن دمای بدن هنگام شب
- احساس پُری و کشیدگی در سمت چپ شکم که ناشی از تجمع سلولهای غیرطبیعی در طحال و بزرگتر شدن آن است
نشانههایی که رواج کمتری دارند
گاهی اوقات سلولهای سفید غیرطبیعی در خون و مغز استخوان تجمع پیدا میکنند. مغز استخوان ممکن است قادر به ایجاد تعداد مورد نیاز سلولهای خونی سالم نباشد. این میتواند موجب بروز نشانههای زیر شود:
- خونریزی یا کبودی: کبودی بدون هیچ علت آشکاری و خونریزی از بینی، خونریزی شدید در دورههای عادت ماهیانه زنان
- رنگ پریدگی و احساس خستگی و کم آوردن نفس
- استخوانها و مفاصل دردناک
- مشکلات بینایی و سردرد: این مورد در صورتی اتفاق میافتد که به علت وجود تعداد بسیار زیاد سلولهای سفید، خون غلیظ شود.
قرار گرفتن در معرض سطوح بسیار بالای اشعه (مثلا ناشی از یک حادثهی هستهای نظیر فاجعهی چرنوبیل) موجب افزایش خطر ابتلای به لوکمی مزمن میلوئیدی میشود. گاهی اوقات تبلیغاتی در مورد افزایش لوکمی در مردمی که نزدیک نیروگاههای هستهای زندگی میکنند، وجود دارد. پژوهشهایی در مورد اینکه آیا چنین ارتباطی وجود دارد یا نه در حال انجام است اما تاکنون شواهدی در تایید این موضوع به دست نیامدهاست.
میلوم (Myeloma)
میلوم (میلوما) سرطان سلولهای پلاسمایی در مغز استخوان است. مغز استخوان سلولهای بنیادی را تولید میکند. این سلولها، سلولهای نابالغی هستند که به سه نوع سلول خونی یعنی سلولهای سفید، قرمز و پلاکتها تمایز پیدا میکنند.
سلولهای پلاسما و ایمونوگلوبولینها
سلولهای پلاسمایی سازندهی ایمونوگلوبولینهایی هستند که با نام آنتیبادی نیز شناخته میشوند. این آنتیبادیها با جریان خون حرکت کرده و به ویروسها و باکتریها حمله میکنند. اگر جایی از بدن عفونتی وجود داشته باشد، مغز استخوان تعداد بیشتری سلول پلاسمایی و ایمونوگلوبولین تولید میکند تا به عاملی که باعث ایجاد عفونت شدهاست، حمله کنند. ایمونوگلوبولینهای تولید شده توسط سلولهای پلاسمایی از پروتئینهایی ساخته شدهاند که با هم اتصال داشته و زنجیرههایی را تشکیل میدهند.
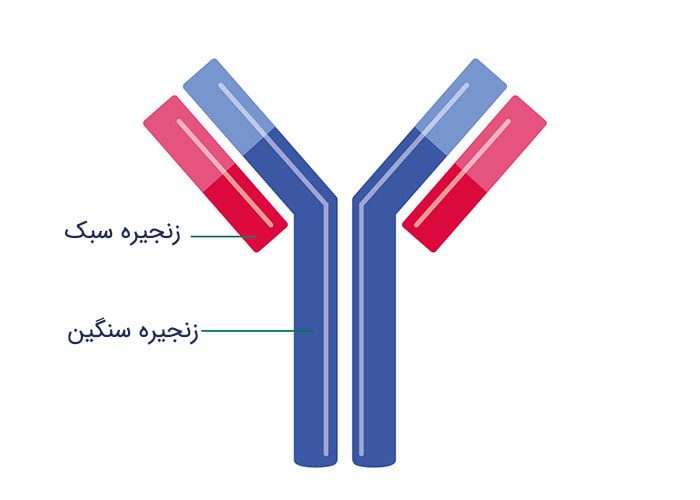
تصویر یک ایمونوگلوبولین
پنج نوع زنجیرههای سنگین پروتئینی وجود دارند که با نامهای IgG، IgA، IgD، IgE و IgM شناخته میشوند. Ig به معنای ایمونوگلوبولین است. دو نوع زنجیرههای سبک پروتئینی نیز وجود دارند. به این زنجیرهها کاپا و لامبادا گفته میشود. هر ایمونوگلوبولین از دو زنجیرهی پروتئینی سنگین و دو زنجیرهی پروتئینی سبک تشکیل شدهاست.
سلولهای پلاسما و ایمونوگلوبولینها در بیماری میلوم
بهطور طبیعی سلولهای پلاسمایی جدید طبق فرایندی کنترلشده، جایگزین سلولهای قدیمی و فرسوده میشوند. اما در افرادی که به بیماری میلوم دچار میشوند، این فرایند از کنترل خارج شده و تعداد کثیری از سلولهای پلاسمایی غیرطبیعی (سلولهای میلوم) تولید میشود. سلولهای میلوم میتوانند در هر جایی که سلولهای پلاسمایی وجود داشته باشند، بوجود آیند. این سلولها میتوانند از مغز استخوان به بخشهای مختلفی از بدن انتشار پیدا کنند. به همین خاطر است که گاهی به این بیماری، میلوم چندگانه نیز گفته میشود. سلولهای میلوم مغز استخوان را پر میکنند و در عمل تولید سلولهای طبیعی خون اختلال ایجاد میکنند. اینها همچنین میتوانند باعث آسیب به استخوان شده و موجب نازک شدن استخوان، درد و گاهی هم شکستگی استخوان شوند. سلولهای میلوم معمولا فقط یک نوع ایمونوگلوبولین غیرطبیعی تولید میکنند. به این ملکول، پروتئین M یا پاراپروتئین گفته میشود. این ایمونوگلوبولین قادر نیست در برابر عفونت مبارزه کند و اغلب موجب کاهش میزان تولید ایمونوگلوبولینهای طبیعی میشود.
بیشتر مشکلات مرتبط با میلوم ناشی از موارد زیر هستند:
- سلولهای میلوم در مغز استخوان
- کاهش تعداد سلولهای طبیعی خون
- وجود ایمونوگلوبولینها در خون و ادرار
انواع میلوم
انواع مختلفی از میلوم وجود دارد. نوع میلوم معمولا تاثیری بر روش درمان ندارد اما چگونگی تاثیر آن روی بدن بیمار متفاوت است. رایجترین فرمهای میلوم، IgG و IgA هستند. در حدود یک سوم افراد مبتلا به میلوم دارای نوعی از میلوم هستند که مقادیر بسیار زیادی زنجیرهی پروتئینی سبک ایجاد میکند. به این وضعیت میلوم زنجیره سبک یا میلوم بنسجونز (Bence Jones myeloma) گفته میشود. این زنجیرههای سبک میتوانند روی کلیهها تاثیر بگذارند و اغلب در ادرار مشاهده میشوند. نوع نادری از میلوم نیز وجود دارد که میلوم غیرترشحی (non-secretory myeloma) نامیده میشود و در آن ایمونوگلوبولینی تولید نشده یا اینکه به مقدار بسیار کمی تولید میشود.
بیماریهای دیگر مرتبط با سلولهای پلاسما
مشکلات و بیماریهای دیگری نیز وجود دارند که روی سلولهای پلاسمایی اثر میگذارند و با میلوم مرتبط هستند. این شرایط گاهی تبدیل به میلوم میشوند. دو مورد از مهمترین اینها عبارتند از: گاموپاتی مونوکلونال (MGUS) و میلوم خاموش (smouldering myeloma) که گاهی میلوم بدون نشانه نیز خوانده میشود. پزشک با انجام یک آزمایش خون میتواند این دو نوع را تشخیص دهد. در صورتی که بیماری پیشرفت نکند و فعال نشود بیمار نیاز به درمانی نخواهد داشت.
گاهی اوقات سلولهای پلاسمایی غیرطبیعی فقط در استخوانی در یک قسمت از بدن مشاهده میشوند. این وضعیت پلاسماسیتومای انفرادی نامیدهمیشود. این بیماری معمولا با استفاده از اشعهدرمانی مورد درمان قرار میگیرد. برخی از افراد مبتلا به پلاسماسیتومای انفرادی ممکن است به سمت ابتلای به میلوم پیش بروند بنابراین لازم است افراد مبتلا به این وضعیت بهطور منظم آزمایش خون بدهند.
نشانههای میلوم
میلوم ممکن است در ابتدا هیچ نشانهای نداشته باشد. برخی افراد قبل از ظهور علایم، طی یک آزمایش خون معمولی شناسایی میشوند. بیماری دیگر افراد هم وقتی در نتیجهی علامات بیماری به بیمارستان مراجعه کردند، تشخیص داده خواهد شد.
علامات بیماری ممکن است در نتیجهی عوامل زیر بوجود آیند:
- آسیب استخوان که موجب درد، شکستگی، سطوح کلسیم بالا و فشار بر ستون فقرات میشود
- کاهش تعداد سلولهای طبیعی خون که منجر به آنمی، خستگی و عفونت میشود
- پاراپروتئینهای موجود در خون یا ادرار که میتوانند موجب مشلات کلیوی و لختههای خونی شوند
علل و عوامل خطرساز
پزشکان نمیدانند چه عواملی سبب میلوم میشود اما مواردی وجود دارند که گمان میرود خطر این بیماری را افزایش دهند:
گاموپاتی مونوکلونال: پژوهشها نشان میدهند که تقریبا هر فردی که میلوم دارد، ابتدا مبتلا به گاموپاتی مونوکلونال بودهاست اما لزوما هر فردی که گاموپاتی مونوکلونال دارد به سمت میلوم پیش نخواهد رفت.
سابقهی خانوادگی: افرادی که دارای خویشاوند نزدیک مبتلا به میلوم هستند، دارای اندکی خطر بیشتری هستند که دچار این بیماری شوند.
سیستم ایمنی ضعیف: سیستم ایمنی ضعیف خطر ابتلای به میلوم را افزایش میدهد. برخی بیماریها نظیر عفونت HIV موجب تضعیف سیستم ایمنی میشوند. افرادی که پس از پیوند اعضا از داروهایی استفاده میکنند که سیستم ایمنی آنها را سرکوب میکند نیز در معرض خطر بالاتری هستند.
بیماریهای خودایمنی: بیماریهای خودایمنی موجب میشوند که سیستم ایمنی به سلولهای سالم در بدن حمله کند. برخی از بیماریهای خودایمنی اندکی خطر ابتلای به میلوم را افزایش میدهند. این بیماریها شامل موارد زیر هستند:
- کمخونی وخیم (Pernicious anemia)
- کمخونی همولیتیک (Hemolytic anemia)
- لوپوس (Lupus)
ترومبوسيتمي اساسی (ET: Essential thrombocythaemia)
ترومبوسیتمی اساسی یکی از اعضای گروهی از بیماریها با عنوان نئوپلاسم بیشتکثیری مغز استخوان (MPNs) است. ترومبوسيتمي اساسی وضعیتی نادر است که روی مغز استخوان تاثیر میگذارد. در این حالت پلاکتهای بسیار زیادی ساخته میشوند. این بیماری اغلب افراد بالای ۵۰ سال را مبتلا میکند، همیشه همراه با نشانه نبوده و ممکن است با آزمایش خون مشخص شود. برای تشخیص این بیماری آزمایش خون ویژهای برای تشخیص ترومبوسيتمي اساسی را انجام میشود. در این آزمایش تغییرات ژنی که منجر به این بیماری شده است، مشخص میشود. همچنین ممکن است یک آزمایش مغز استخوان انجام شود. در این حالت یک نمونه از سلولهای مغز استخوان از استخوان کمر یا لگن برداشته شده و توسط پزشک مورد بررسی قرار میگیرد. هدف درمان ترومبوسيتمي اساسی کاهش خطر عوارض بیماری است. برای کاهش تعداد پلاکتها ممکن است از شیمیدرمانی (داروهای ضدسرطانی) استفاده شود. دیگر درمانهای این بیماری شامل استفاده از آسپرین، اینترفرون آلفا، آناگرلید و فسفر رادیواکتیو (32P) میباشد.
پلیسیتمیورا (PV: Polycythaemia vera)
این بیماری، بیماری نادری است که روی مغز استخوان اثر میگذارد. در حالت این بیماری تعداد بسیار زیادی سلول قرمز خون تولید شده و خون را غلیظ میکند. افراد مبتلا به پلیسیتمیورا اغلب نشانهای ندارند. گاهی ممکن است اندازهی طحال در نتیجهی تلاش برای شکستن سلولهای قرمز بزرگ شود. بیماری پلیسیتمیورا از طریق آزمایشهای خونی، اسکن اولتراسوند یا نمونهگیری از مغز استخوان تشخیص داده میشود. اگر بیمار نشانهای نداشته باشد، ممکن است نیاز به درمانی هم نباشد. اگر بیمار دارای علایم بیماری باشد، درمان اصلی برای این بیماری خارج کردن خون از وریدها است (Phlebotomy)؛ این کار تعداد سلولهای خونی را کم میکند. دیگر روشهای درمانی عبارتند از: شیمیدرمانی، آسپرین با دز پایین، اینترفرون آلفا، فسفر رادیواکتیو (32P).
میلوفیبروز (MF: Myelofibrosis)
مقالههای مرتبط:
- انعطافپذیری شگفت انگیز گلبولهای قرمز
- تلاشی تازه برای تشخیص سرطان: تشخیص به راحتی یک تست چربی خون!
- بازسازی خون با برنامهریزی مجدد سلول بنیادی
این بیماری هم یکی از اعضای گروه بیماریهای نئوپلاسم بیشتکثیری مغز استخوان است. میلوفیبروز یکی دیگر از بیماریهای نادری است که مغز استخوان را درگیر میکند. در حالت این بیماری بافتهایی همچون بافتهای ترمیم کننده زخم در مغز استخوان تشکیل میشوند و سلولهای خونی به خوبی ساخته نمیشوند. در این وضعیت معمولا بخشهای دیگری از بدن مانند طحال و کبد شروع به ساخت سلولهای خونی میکنند. در ابتدا میلوفیبروز موجب بروز هیچ نشانهای نمیشود. گاهی ممکن است اندازهی طحال در نتیجهی عمل ساخت سلولهای خونی، بزرگ شود. این امر میتواند موجب ایجاد ناراحتی در ناحیه طحال شود. برای تشخیص میلوفیبروز یک آزمایش خون یا یک آزمایش مغز استخوان انجام میشود. اگر بیمار دارای نشانهای از میلوفیبروز نباشد، ممکن است نیاز به درمانی نداشته باشد. ممکن هم است در شرایطی شیمیدرمانی توصیه شود. در صورت کاهش شدید سلولهای قرمز خون، بیمار نیاز به دریافت خون خواهد داشت. دیگر درمانها شامل درمانهای هدفمند، استروئیدها، جراحی برای برداشتن طحال، پرتودرمانی برای کوچک کردن طحال و پیوند سلولهای بنیادی میباشند.
سندرم میلودیسپلاستیک (MDS: Myelodysplastic syndrome)
سندرم میلودیسپلاستیک نیز بیماری نادری است که مغز استخوان را درگیر میکند. در حالت این بیماری مغز استخوان به اندازهی کافی سلولهای خون طبیعی نمیسازد. علایم این بیماری میتواند شامل موارد زیر باشد:
- احساس ضعف یا خستگی
- ابتلا به عفونتهای زیاد
- کبودی و خونریزی
برای تشخیص این بیماری یک آزمایش خون یا مغز استخوان انجام میشود. افراد مبتلا به سندرم میلودیسپلاستیک در گروههایی تقسیم میشوند. این گروهها شامل گروههای دارای خطر پایین، خطر متوسط و خطر بالا هستند. بعد از آزمایش، پزشک مشخص میکند که بیمار به کدام گروه تعلق دارد. بسته به گروه خطر و نشانههایی که بیمار دارد ممکن است به درمانی نیاز نباشد. بقیه بیماران ممکن است نیاز به دریافت خون یا تزریق یک فاکتور رشد به منظور افزایش تعداد سلولهای خونی داشته باشند. دیگر گزینههای درمان شامل شیمیدرمانی و پیوند سلولهای بنیادی میشود.
سرطان خون در ایران
سرطانهای لنفوم هاجکین و لنفوم غیرهاجکین در میان ده سرطان با بیشترین فراوانی در کشور ایران هستند. مطالعات انجام شده در ایران تایید کنندهی روند افزایشی شیوع سرطان خون با افزایش سن است و افرادی که دارای سن بالای ۷۰ سال هستند، بیشتر در معرض این نوع سرطان قرار دارند. بر اساس نتایج یک پژوهش از تمام موارد مربوط به انواع سرطانهای خون در ایران حدود ۴۰ درصد مربوط به زنان و ۶۰ درصد مربوط به مردان بودهاست. شیوع سرطانهای خون در ایران نیز طی زمان روندی افزایشی داشته است. اگرچه پژوهشگران میگویند بخشی از این افزایش میتواند مرتبط با پیشرفت در سیستم ثبت سرطان باشد با این حال عوامل خطرساز دیگری نیز ممکن است در این میان نقش داشته باشند بنابراین لازم است برنامههای پیشگیری و کنترل این بیماری در کشور جدی گرفته شود. هنوز هم سیستم ثبت سرطان در تمام مناطق ایران بهطور برابر پیشرفت نکردهاست و برخی تفاوتها در شیوع سرطان در مناطق مختلف میتواند ناشی از این موضوع باشد. طبق گفتهی متخصصان، کمبود امکانات پیشرفتهی تشخیصی و همچنین عدم بانک سلولهای بنیادی مزانشیمی مورد نیاز به همراه هزینههای بالای درمان، از عوامل اصلی مشارکت کننده در مشکلات مربوط به روند درمان در ایران است که بسیار عقبتر از استاندارهای جهانی است. استفاده از روشهای نوین مورد استفاده در کشورهای توسعهیافته برای درمان سرطان خون، حمایتهای مالی و روانشناختی بیماران تحت درمان، تجهیز مناطق محروم و ارائهی برابر خدمات متخصصین در مناطق مختلف کشور هم در مورد تشخیص و هم در زمینهی درمان، از عواملی هستند که موجب استاندارد شدن این سیستم میشوند. علاوه بر این کار سازمانیافته و منسجم در ارتباط با تجزیهوتحلیل آماری نرخ مرگومیر و میزان شیوع بیماریها میتواند راه را برای کاهش و حذف مشکلات موجود در تشخیص و درمان بیماران مبتلا به سرطان خون هموار کند.

پژوهشهای جدید در زمینهی درمان سرطان خون
در سالهای اخیر موجی از درمانهای جدید برای سرطانهای خون از جمله لنفوم، لوکمی و میلوم دیده شدهاست. پژوهشهای انجامشده روی مشکلات ژنتیکی پشت صحنهی انواع خاصی از سرطان، منجر به طراحی داروهای دقیقتری نظیر ایبروتینیب (ibrutinib) و ایدلالیزیب (idelalisib) و عوامل جدید ایمنیدرمانی شدهاست که نتایج خوبی در خصوص بسیاری از بیمارانی که دارای فرمهایی از سرطان خون با درمان دشوار بودهاند، داشتهاست. فقط در سال ۲۰۱۴، چهار درمان جدید برای بیماران مبتلا به لوکمی مزمن لنفاوی که رایجترین فرم لوکمی در افراد بالغ است، تایید شد. دو مورد از این داروها (ایبروتینیب و ایدلالیزیب) در بیماران مسنی که سرطان آنها عود کرده یا مقاوم شدهبود، دارای نتایج رضایتبخشی بودهاست و متخصصان میگویند سرانجام نیاز به شیمیدرمانی سنتی در این بیماران از بین خواهد رفت. دو داروی دیگر (اوبینوتوزوماب و اوفاتوموماب) نیز نشان داده شدهاست که روند پیشرفت بیماری را در مبتلایان به لوکمی مزمن لنفاوی کند میکنند.
موسسهی دانا فاربر در یک آزمایش بالینی نشان داد که یک داروی خوراکی هدفمند جدید موجب تحریک فعالیت ضدسرطانی در بیماران دارای فرم لوکمی حاد میلوئیدی مقاوم یا عودکرده میشود. این دارو که با نام ABT-199 یا ونتوکلاکس (venetoclax) نیز شناخته میشود، موجب بلوکه شدن مکانیسمهای بقای موجود در سلولهای سرطانی، میشود. در یک آزمایش بالینی نتایج رضایتبخش این دارو در بیمارانی که دارای فرمی از لوکمی مزمن لنفاوی بودند که درمان آن مشکل بود، تایید شد. پژوهشگران گزارش کردهاند که عامل ایمنیدرمانی نیوولومب موجب بهبود کامل یا جزئی در ۸۷ درصد از بیماران مبتلا به فرمهای مقاوم لنفوم هاجکین شد. بسیاری از این بیماران قبلا پیوند سلولهای بنیادی هم انجام داده بودند و با چندین دارو نیز مورد درمان قرار گرفته بودند.
دیگر استراتژی درمانی دیگر که از تلفیق ایمنیدرمانی و ژندرمانی استفاده میکند، در زمینهی درمان بیماری لنفوم غیرهاجکین امیدهایی بوجود آورده است. در این استراتژی از سلولهای CAR T استفاده میشود که نوعی از سلولهای T هستند که با گیرندههای سنتزی مهندسیشدهای مجهز شدهاند که میتوانند ملکولهای سطحی موجود روی سلولهای سرطانی را مورد هدف قرار دهند. با انجام این کار آنها میتوانند بهطور موثری سلولهای سرطانی را پیدا کرده و آنها را از بین ببرند و به سلولهای سالم کاری نداشته باشند. این داروها در مورد بیماری لوکمی حاد میلوئیدی و لنفوم غیرهاجکین نتایج امیدوار کنندهای داشتهاند. این درمان روی بیمارانی با میلوم چندگانه پیشرفته نیز مورد آزمایش قرار گرفت و نتایج رضایتبخشی مشاهده شد.

