HIV و ایدز، علایم، درمان و پیشگیری

اگر به دنبال کسب اطلاعات جامعی در مورد عفونت HIV و بیماری ایدز هستید، با این مقاله همراه شوید.
HIV ویروس نقص ایمنی انسانی است. این ویروس موجب عفونت HIV میشود. نشانهی اختصاری HIV ممکن است به خود ویروس و یا عفونت HIV اشاره داشتهباشد. ایدز (AIDS) معرف نشانگان اکتسابی کمبود ایمنی است. ایدز پیشرفتهترین مرحلهی عفونت HIV است. ویروس HIV به سلولهای سیستم ایمنی که با عفونت مبارزه میکنند، حمله کرده و آنها تخریب میکند. از دست رفتن این سلولها موجب ایجاد اختلال در عمکلرد بدن از نظر مقابله با عفونتها و سرطانهای خاص میشود. بدون درمان، HIV میتواند به تدریج سیستم ایمنی را تخریب کند و به حالت ایدز برسد.
تاریخچهی HIV و ایدز
به عقیدهی اکثر دانشمندان، منشا HIV شهر کینشاسا در جمهوری دموکراتیک کنگو بودهاست. در حدود سال ۱۹۲۰ در این منطقه، ویروس HIV از گونهی شامپانزه به انسانها منتقل شد. این امر احتمالا در نتیجهی شکار و خوردن شمپانزههایی که حامل ویروس SIV که ویروسی بسیار نزدیک به HIV است، بودهاست. مشخص نیست که تا دههی ۱۹۸۰ چه تعداد افراد این ویروس را به همراه داشتهاند یا دچار ایدز بودهاند؛ HIV ناشناخته بود و انتقال آن با نشانههای قابل تشخیصی همراه نبود.

ویروس HIV در نتیجهی شکار و خوردن شمپانزههایی که حامل ویروس SIV بودهاند، به انسان منتقل شدهاست
در حالیکه موارد پراکندهای از موارد ایدز قبل از سال ۱۹۷۰ ثبت شدهاست، اطلاعات موجود حاکی از آن است که اپیدمی کنونی در اواسط تا آخر دههی ۱۹۷۰ آغاز شد. تا سال ۱۹۸۰ احتمالا HIV در پنج قاره (آمریکای شمالی، آمریکای جنوبی، اروپا، آفریقا و استرالیا) منتشر شد. در این دوره زمانی احتمالا چیزی حدود ۱۰۰ هزار تا ۳۰۰ هزار فرد عفونی بودهاند.
سویههای ویروس HIV
چهار گروه اصلی مهم از سویههای HIV وجود دارد (M، N، O و P) که با هم اختلافات ژنتیکی ناچیزی دارند. این موضوع حامی تئوری شکار است زیرا هر زمان که ویروس HIV از یک شمپانزه به یک انسان منتقل میشد، در داخل بدن انسان اندکی تکامل پیدا میکرد و سویهای با اندکی تفات ایجاد میشد. این موضوع توجیه کننده این است که چرا بیش از یک سویه از ویروس HIV-1 وجود دارد. سویهای ازHIV که بیش از همه مورد مطالعه قرار گرفتهاست، سویه HIV-1 از گروه M بودهاست که همان سویهای است که در کل جهان منتشر شده و مسئول اصلی عفونتهای HIV در دنیای امروز است.
تاثیر ویروس HIV روی سلولها
هنگامی که ویروس HIV وارد بدن انسان شد، مواد ژنتیکی خود را وارد DNAی سلولهای ایمنی میزبان میکند. با انجام این کار، HIV سلول را مجبور میکند که کپیهایی از ویروس بسازد. در همین حال، برخی از سلولهای ایمنی آلوده به ویروس HIV وارد یک حالت خاموش شده و ویروس جدیدی تولید نمیکنند. HIV میتواند برای مدتهای طولانی در این انبار پنهان، مخفی بماند. درمانهای فعلی HIV در کاهش تعداد ویروسهای فعال در بدن بسیار موثر هستند ولی به این خوبی قادر به مقابله با ویروسهای خاموش نبوده و به محض اینکه درمان متوقف شود، آنها مجددا فعال میشوند. این موضوع یکی از دلایل اصلی این است که چرا ما هنوز قادر به درمان HIV نیستیم.
پژهشگران معتقدند که نهفتگی HIV یک تصادف نیست بلکه یک تاکتیک سنجیده برای بقا است. این تاکتیک یک مزیت تکاملی برای ویروس است زیرا در مکانهایی که ابتدا ویروس HIV وارد بدن میشود، سلولهای ایمنی زیادی برای حملهی این ویروس وجود ندارد و اگر همهی آنها با فعال شدن از بین بروند، چیزی برای ادامهیافتن عفونت باقی نخواهد ماند. ویروس HIV با استفاده از بهرهبرداری از یک پدیدهی طبیعی درون سلول که نوسانات تصادفی در بیان ژن (نویز) نامیده میشود، قادر به ایجاد یک وضعیت فعال یا خاموش است. ویروس HIV، با استفاده از مکانیسمی که پیرایش جایگزین (alternative splicing) نامیده میشود، ژنهای خود را وارد سلول میزبان میکند.
راه انتشار ویروس HIV چیست؟
ویروس HIV از طریق تماس با مایعات خاصی از بدن فرد دارای عفونت، منتشر می شود. این مایعات شامل خون، مایع منی، مایع کوپر، مایعات واژنی و رکتالی و شیر هستند. انتشار ویروس HIV از یک فرد به فرد دیگر انتقال HIV نامیده میشود. انتقال HIV از زن دارای HIV به کودکش طی دوران بارداری، در زمان زایمان یا تغذیه کودک از شیر مادر، انتقال مادر به کودک خوانده میشود.
در ایالات متحده آمریکا این ویروس عمدتا طی راههای زیر انتشار مییابد:
- داشتن ارتباط جنسی (واژنی یا مقعدی) با فردی که دارای عفونت HIV است، بدون استفاده از پوشش یا مواد حفاظتی.
- استفادهی اشتراکی از وسایل تزریق مانند سوزنها یا سرنگها با کسی که این عفونت را دارد.
جلوگیری از انتقال ویروس HIV
به منظور کاهش خطر ابتلا به HIV، باید در طول رابطه جنسی از کاندوم به شکل صحیح و مداوم استفاده شود، تعداد شرکای جنسی کاهش پیدا کند و هرگز ابزار تزریق به اشتراک گذاشته نشوند. همچنین میتوان از روش پیشگیری قبل از برخورد (PrEP) که روشی برای پیشگیری از ابتلای به HIV است و شامل استفاده از داروهای خاص HIV به صورت روزانه است، استفاده کرد.
روش PrEP زمانی مطرح میشود که افراد در معرض خطر بالای عفونت HIV، به صورت روزانه از داروهایی استفاده کنند که احتمال ابتلای خود را کاهش دهند. روش PrEP میتواند از ماندن و انتشار ویروس در بدن ممانعت کند. این روش در صورتی که به عنوان یک نسخهی تجویزی به صورت مرتب استفاده شود، بسیار موثر است ولی اگر مصرف آن مداوم نباشد، میزان اثرگذاری آن کمتر میشود. رعایت منظم و روزانهی توصیههای روش PrEP خطر ابتلای به HIV را در نتیجهی رابطه جنسی، تا بیش از ۹۰ درصد کاهش میدهد. در میان افرادی که دارو تزریق میکنند، این روش خطر ابتلا را تا بیش از ۷۰ درصد کم میکند. طی رابطهی جنسی اگر از تلفیق این روش و دیگر روشهای حفاظتی استفاده شود، خطر ابتلا بسیار کمتر خواهد شد.
انتقال مادر به کودک شایعترین راه ابتلای کودکان به عفونت HIV است. داروهای HIV که به مادر مبتلا به این بیماری طی دوران بارداری و زایمان و نیز بعد از تولد به نوزاد داده میشود، خطر انتقال مادر به فرزند را کاهش میدهند.
ویروس HIV از طریق دستدادن یا در آغوش گرفتن فرد مبتلا، منتقل نمیشود. این ویروس همچنین از طریق تماس با وسایلی نظیر ظروف یا دستگیرههای دری که توسط یک مبتلای به HIV استفاده شدهاست، منتقل نمیشود. این ویروس از طریق هوا، پشه و دیگر حشرات مکندهی خون نیز انتشار پیدا نمیکند.
نشانههای عفونت HIV و ایدز چه هستند؟
طی دو تا چهار هفته پس از عفونت HIV، برخی افراد ممکن است نشانههایی مانند علایم آنفلوآنزا نظیر تب، لرز و بثورات جلدی را تجربه کنند. این علایم ممکن است برای چند روز تا چند هفته تداوم داشته باشند. پس از این مرحله ابتدایی عفونت HIV، ویروس در سطوح بسیار کم شروع به تکثیر میکند. بیشتر علایم شدید عفونت HIV مانند عفونتهای فرصتطلب، برای مدتها تظاهر پیدا نمیکنند. عفونتهای فرصتطلب، عفونتها و سرطانهایی هستند که در افراد دارای سیستم ایمنی ضعیف بسیار بیشتر و شدیدتر نسبت به افرادی که دارای سیستم ایمنی سالمی هستند، بروز میکنند. بدون درمان با داروهای HIV، این عفونت معمولا طی ده سال یا بیشتر تبدیل به بیماری ایدز میشود، هرچند در برخی افراد این روند ممکن است سریعتر هم اتفاق افتد. انتقال HIV در هر مرحله از عفونت امکانپذیر است، حتی اگر فردی که دارای این عفونت است، هیچ علامتی را نشان ندهد.
نشانههای عفونت حاد HIV که طی هفتههای نخست عفونت بروز کرده و اغلب با آنفلوآنزا اشتباه گرفته میشوند، عبارتند از : سردرد، سرفه و گلو درد، دردهای عضلانی و مفصلی، تب، بثورات جلدی، اسهال و استفراغ، تورم گرههای لنفاوی و زخمهای دهانی
ایدز چگونه تشخیص داده میشود؟
علایمی نظیر تب، ضعف و کاهش وزن ممکن است علامتی از این باشند که فرد دارد به سمت ایدز پیش میرود. اگرچه معیار اصلی تشخیص ایدز بر اساس موارد زیر است:
- کاهش در تعداد سلولهای CD4 و رسیدن به کمتر از ۲۰۰ سلول در میلیمتر مکعب خون.
- حضور عفونتهای فرصتطلب خاص
هر چند در مرحله ایدز سیستم ایمنی به شدت آسیب میبیند ولی باز هم داروهای HIV میتوانند به افراد در این مرحله از عفونت نیز کمک کنند.
سلولهای CD4

سلولهای CD4، سلولهای سفید خونی هستند که نقش مهمی در سیستم ایمنی دارند. شمار سلولهای CD4 شاخصی از سلامتی سیستم ایمنی است. سیستم ایمنی، سیستم دفاعی طبیعی بدن علیه عوامل بیماریزا، عفونتها و بیماریها است. تعداد سلولهای CD4، شمار سلولهای CD4 موجود در یک میلیمتر مکعب خون است. تعداد بالاتر نشاندهندهی یک سیستم ایمنی قویتر است. شمار سلولهای CD4 فردی که مبتلا به عفونت HIV نیست، میتواند چیزی بین ۵۰۰ تا ۱۵۰۰ باشد. افرادی که با عفونت HIV زندگی میکنند و دارای شمار CD4 بیش از ۵۰۰ هستند، نیز در شرایط سلامتی مناسبی به سر میبرند. اما افراد دارای عفونت HIV که دارای تعداد CD4 زیر ۲۰۰ هستند، در خطر بالای ابتلا به ییمار های جدی قرار دارند. تمام افرادی که مبتلا به این بیماری هستند باید تحت درمان HIV قرار گیرند و این خصوصا برای افرادی که دارای CD4 کمتری هستند، حیاتی است.
اگر فردی که این عفونت را به همراه دارد، درمانی برای بیماریاش دریافت نکند، شمار CD4 او با گذشت زمان کاهش مییابد. هر چه این تعداد کمتر شود، آسیبهای بیشتری به سیستم ایمنی وارد شده و خطر بیماری بیشتر میشود. با قرار گرفتن تحت درمان خاص این بیماری، تعداد سلولهای CD4 باید به تدریج افزایش پیدا کند.
نمودار زیر بار ویروسی (viral load) و تعداد سلولهای CD4 در فرد مبتلا به عفونت HIV را که تحت درمان قرار نگرفتهاست، نشان میدهد. به طور کلی مراحل این بیماری عبارتند از مرحله عفونت حاد (acute infection)، عفونت بدون علامت (asymptomatic infection)، مرحله علایم (symptomatic) و نهایتا مرحلهی رسیدن به ایدز.
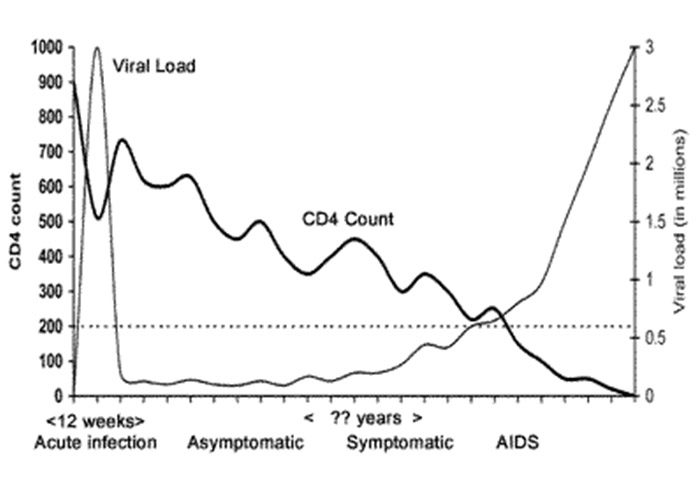
تنوع در تعداد سلولهای CD4
تعداد سلولهای CD4 می تواند بین افراد مختلف، بسیار متغیر باشد. تعداد سلولهای CD4 ممکن است در پاسخ به عوامل مختلفی نظیر ورزش، کمبود خواب یا سیگار کشیدن دچار نوسان شود. به جای توجه بیش از اندازه به نتایج این آزمایش، بهتر است که روند تغییرات تعداد CD4 طی زمان بررسی شود. بهترین کار این است که برای تکرار اندازهگیری در زمان مشابه و به همان کلینیک مراجعه شود. اگر فرد در همان زمان دارای عفونت دیگری مانند آنفلوآنزا یا تبخال باشد، باید با کارشناس در مورد عقب انداختن زمان آزمایش شمارش سلولها مشورت کند.
درصد CD4
علاوه بر شمارش تعداد سلولهای CD4، گاهی درصد سلولهای CD4 هم اندازهگیری میشود. درصد سلولهای CD4، درصد سلولهای سفید خون (لنفوسیتها) که از نوع CD4 هستند، میباشد. سیستم ایمنی حاوی سلولهای مختلفی است. دو نوع مهم از لنفوسیتها عبارتند از سلولهای نوع T و سلولهای نوع B. سلولهای CD4 نوعی از سلولهای T هستند. بنابراین درصد سلولهای CD4، نشاندهندهی تعداد سلولهای CD4 نسبت به دیگر سلولهای ایمنی است. اگرچه به طور کلی توصیه نمیشود که درصد CD4 به عنوان معیار کلی سلامت سیستم ایمنی یک فرد بالغ مورد استفاده قرار بگیرد ولی میتواند در برخی شرایط سنجهی مفیدی باشد، برای مثال اگر درصد سلولهای CD4 از تعداد سلولهای CD4 بسیار متفاوت باشد، ممکن است نشاندهندهی مشکلات سلامتی دیگری باشد. یکی از مواردی که پزشک ممکن است درصد CD4 را اندازهگیری کند وضعیتی است که در آن تنوع زیادی در تعداد سلولهای CD4 بین یک آزمایش و آزمایش دیگر وجود دارد.
ارتباط گرههای لنفاوی متورم با HIV
HIV ویروسی است که روی سیستم ایمنی تاثیر میگذارد. گرههای لنفاوی نیز بخشی از این سیستم هستند. زمانی که فردی در معرض ویروس HIV قرار میگیرد، ممکن است گرههای لنفاوی او متورم شوند. یک گرهی لنفاوی، تودهی بافتی کوچک و لوبیاشکلی است که به عنوان بخشی از سیستم لنفاوی، در مبارزه با عفونتها نقش دارد. گاهی اشتباها به آنها غدد لنفاوی گفته میشود. غدهها سازنده یا ترشحکننده یک سری مواد خاص هستند در حالیکه گرههای لنفاوی تنها به عنوان فیلتر عمل میکنند.
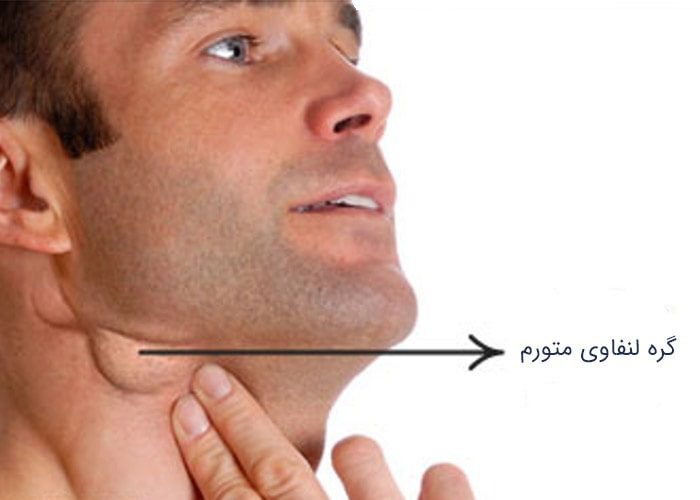
گرههای لنفاوی متورم میتواند یکی از نشانههای اولیه عفونت HIV باشد
یک گره لنفاوی در صورتی متورم در نظر گرفته میشود که اندازهی قطر آن بیش از یک سانتیمتر باشد. انواع مختلفی از عفونتها میتوانند موجب این وضعیت شوند. گرههای لنفاوی متورم میتواند یکی از نشانههای اولیه HIV باشد. گرههای لنفاوی موجود در گردن، کشاله ران و زیر بغل بیشتر تحتتاثیر این وضعیت قرار میگیرند. حدود ۶۰۰ گره لنفاوی در کل بدن وجود دارد. برخی در بافتهای عمیق هستند اما برخی دیگر به صورت خوشههایی نزدیک پوست قرار دارند. در جریان یک عفونت، فرد ممکن است آنها را در نواحی گردن، زیر بغل و کشالهی ران خود احساس کند.
افرادی که لازم است به پزشک مراجعه کنند:
- اگر گرههای لنفاوی آنها برای بیش از دو هفته متورم بودهباشد.
- اگر گرههای لنفاوی آنها سفت شده یا به نظر برسد در حال رشد سریعاند
- اگر پوست اطراف گرهها قرمز و ملتهب باشد
اگر فرد دارای گرههای لنفاوی متورم بوده و نیز دارای یکی از نشانههای کاهش وزن، تعرق شبانه، خستگی و کوفتگی یا تب مداوم باشد، باید حتما به پزشک مراجعه کند.
پزشک در ابتدا برای تشخیص علت تورم گرههای لنفاوی یک معاینهی فیزیکی انجام میدهد و سولاتی در مورد نشانهها و فعالیتهای اخیر فرد میپرسد. در این راستا ممکن است از نمونه خون یا بافت هم برای تشخیص استفاده کنند. مایع گره لنفاوی نیز ممکن است استخراج شده و کشت داده شود تا مشخص شود (در صورت وجود) چه نوع باکتریهایی در آن وجود دارند. علت تورم گرههای لنفاوی، یک بیماری ویروسی هم میتواند باشد. اگر فرد دچار تورم گرههای لنفاوی، اخیرا در معرض HIV قرار گرفته باشد، باید این موضوع را با پزشک در میان بگذارد. اگر HIV وجود داشته باشد، درمان زودهنگام در پیشگیری یا تاخیر پیشرفت ویروس موثر خواهد بود.
ایدز
این مرحله از عفونت HIV، زمانی اتفاق میافتد که سیستم ایمنی به شدت آسیب دیدهباشد و نسبت به عفونتهای فرصتطلب آسیبپذیر شدهباشد. در حالت ایدز، تعداد سلولهای CD4 به زیر ۲۰۰ سلول در هر میلیمتر مکعب خون میرسد. همچنین اگر فردی دچار یک یا دو مورد از عفونتهای فرصتطلب شدهباشد، قطعنظر از تعداد سلولهای CD4، آن فرد مبتلا به ایدز در نظر گرفته میشود.
بدون انجام درمان، افرادی که به مرحلهی ایدز میرسند، معمولا حدود ۳ سال زنده میمانند. وقتی یک بیماری خطرناک از نوع عفونتهای فرصتطلب پیش آید، طول عمر مورد انتظار فرد مبتلا بدون انجام درمان، حدود یک سال خواهد بود. برای افرادی که مبتلا به ایدز تشحیص داده شدهباشند (ART) کمک کنندهاست و میتواند موجب زندهماندن آنها شود. احتمالا انجام درمان برای افراد دارای HIV، بدون توجه به زمان آغاز این عفونت، مفید است اما افرادی که سریعا پس از درگیر شدن با HIV از درمانهای ART استفاده میکنند، مزایای درمانی بیشتری دریافت خواهند کرد نسبت به افرادی که وقتی به ایدز رسیدند، درمان را آغاز کنند.
در آمریکا بیشتر افراد دارای HIV به علت انجام درمانهای ART به مرحلهی ایدز نمیرسند و بیماری متوقف میشود. افراد دارای HIV که زودتر شناسایی شوند، میتوانند دارای طول عمری در حدود افرادی که دارای HIV نیستند، باشند. البته سرعت رسیدن افراد دارای HIV، به این مرحله متفاوت است و به عوامل زیادی از جمله پشتصحنهی ژنتیکی آنها، وضعیت سلامتی آنها قبل از عفونی شدن، تعداد ویروسی که آنها در معرض آن قرار گرفتهاند، زمان تشخیص عفونت و آغاز درمان، نحوهی مصرف داروها و دیگر فعالیتهای مرتبط با سلامتی نظیر رژیم غذایی و مصرف دخانیات بستگی دارد.
عفونتهای رایج در HIV و ایدز
سل: در کشورهای فقیر، سل رایجترین عفونت فرصتطلبی است که سراغ افراد دارای HIV میآید. این بیماری یکی از علتهای اصلی مرگ در بین افراد مبتلا به ایدز است.
سیتومگالوویروس: این ویروس تبخال در مایعات بدن نظیر بزاق، خون، ادرار، مایع منی و شیر وجود داشته و از این طریق نیز منتقل میشود. یک سیستم ایمنی سالم به این ویروس حمله میکند و آن را در بدن غیر فعال و خاموش میکند ولی اگر سیستم ایمنی ضعیف شده باشد، ویروس فرصتی به دست آورده و موجب ایجاد آسیب به چشم، مجرای گوارشی، ریهها و دیگر اندامهای بدن میشود.
کاندیدیازیس یا برفک: کاندیدیازیس یک عفونت مرتبط با HIV است. این عفونت قارچی باعث التهاب شده و پوشش ضخیم سفیدرنگی روی غشای مخاطی دهان، زبان، مری و یا واژن ایجاد میکند.
ﻣﻨﻨﮋﯾﺖ ﮐﺮﯾﭙﺘﻮﮐﻮﮐﯽ: مننژیت، التهاب غشاها و مایعات اطراف مغز و نخاع است. ﻣﻨﻨﮋﯾﺖ ﮐﺮﯾﭙﺘﻮﮐﻮﮐﯽ یک عفونت سیستم عصبی مرکزی است که در موارد HIV معمول بوده و توسط قارچی که در خاک وجود دارد، ایجاد میشود.
توکسوپلاسموزیس: این عفونت مرگبار توسط توکسوپلاسما گوندی، انگلی که عمدتا توسط گربهها انتشار مییابد، ایجاد میشود. گربههای آلوده انگل را همراه با مدفوع دفع میکند و این انگل سپس به دیگر حیوانات یا انسانها منتقل میشود. با رسیدن انگل به مغز ، تشنج اتفاق خواهد افتاد.
کریپتوسپوریدیوزیس: این عفونت توسط یک انگل رودهای که معمولا در حیوانات یافت میشود، ایجاد میشود. هنگامی که انسان آب یا غذای آلوده به این انگل را مصرف کند، این انگل به او منتقل میشود. انگل در رودهها و مجاری صفراوی رشد کرده و موجب اسهال شدید و مزمن در افراد مبتلا به ایدز میشود.
سرطانهای رایج در HIV و ایدز
سارکوم کاپوسی: تومور دیوارهی رگهای خونی، این سرطان در افرادی که مبتلا به HIV نیستند، نادر است ولی در افراد HIV مثبت، معمول است. این بیماری به صورت زخمهای صورتی، قرمز یا بنفش روی پوست و دهان بروز میکند. در افرادی که دارای پوست تیرهتری هستند، رنگ این ضایعات ممکن است قهوهای تیره یا سیاه باشد. سارکوم کاپوسی میتواند ارگانهای داخلی از جمله مجرای گوارشی و ریهها را نیز درگیر کند.
لنفوم: این سرطان در سلولهای سفید خون حادث میشود. شایعترین نشانهی اولیه، تورم بدون درد گرههای لنفاوی در گردن، زیر بغل و کشاله ران است.
درمان HIV چیست؟
درﻣﺎن ﺿﺪ رﺗﺮووﻳﺮوﺳﻲ (ART) یعنی استفاده از داروهای HIV برای درمان عفونت HIV. افراد تحت این درمان، به طور روزانه ترکیبی از داروهای HIV را که یک رژیم HIV نامیده میشود، دریافت میکنند. ART از تکثیر ویروس HIV ممانعت میکند و مقدار این ویروس را در بدن کاهش میدهد. داشتن تعداد کمتری از ویروس HIV در بدن، از سیستم ایمنی حفاظت میکند و از پیشرفت عفونت HIV و تبدیل شدن آن به ایدز جلوگیری میکند. هر فردی که مبتلا به این عفونت است، باید از ART استفاده کند. البته ART نمیتواند، HIV را درمان کند ولی این داروها به افراد مبتلا کمک میکنند که زندگی طولانیتر و سالمتری داشتهباشند. ART خطر انتقال ویروس را نیز کاهش میدهد.
پیشگیری از انتقال HIV از مادر به کودک
منظور از انتقال HIV از مادر به کودک، انتشار ویروس HIV از زنی که با HIV زندگی میکند به فرزند او طی دوران بارداری، زایمان یا تغذیه از شیر او است. به علت استفاده از داروهای HIV و دیگر استراتژیها، خطر انتقال مادر به کودک میتواند تا دو درصد و حتی کمتر شود. خطر انتقال مادر به کودک در موارد زیر کمتر است:
- HIV در دوران بارداری به سرعت تشخیص داده شود (یا قبل از این که فرد باردار شود).
- زنان دارای HIV، طی دوران بارداری و زایمان داروهای HIV دریافت کنند. در برخی شرایط عمل سزارین برنامهریزی شده انجام شود.
- نوزادان متولد شده از زنان دارای HIV، برای ۴ تا ۶ هفته پس از تولد، داروهای HIV دریافت کنند و شیر مادر را نخورند.
آیا آزمایش HIV برای زنان باردار توصیه میشود؟
مرکز پیشگیری و کنترل درمان (CDC) توصیه میکند که تمام زنان باردار یا زنانی که قصد دارند باردار شوند، بهتر است یک آزمایش HIV بدهند. زنان باردار دارای HIV، داروهای HIV را برای کاهش خطر انتقال مادر به کودک و نیز برای حفاظت از سلامتی خودشان دریافت میکنند. توصیه شدهاست که هر فرد دارای HIV باید از داروهای HIV استفاده کند. این داروها به افراد مبتلا کمک میکنند که دارای عمر طولانیتر و زندگی سالمتری باشند و نیز احتمال انتقال HIV را نیز کاهش دهند.
چگونه داروهای HIV از انتقال این ویروس از مادر به کودک جلوگیری میکنند؟
نحوهی عملکرد داروهای HIV، پیشگیری از تکثیر این ویروس است و از این راه، تعداد این ویروس یا بار ویروسی بدن را کاهش میدهند. داشتن تعداد کمتری HIV در بدن از سلامتی یک زن محافظت میکند و در عین حال احتمال انتقال HIV به کودکش را طی دورهی بارداری و زایمان کاهش میدهد.
برخی از داروهای HIV از طریق جفت از زن باردار به جنین منتقل میشود. این داروها، از جنین در برابر عفونت HIV به ویژه طی زایمان طبیعی نوزاد و زمانی که او از مجرای تولد عبور میکند و در معرض ویروس HIV موجود در خون یا دیگر مایعات مادر قرار میگیرد، محافظت میکند. در برخی شرایط زن دارای HIV ممکن است برای کاهش خطر انتقال ویروس به فرزند طی زایمان طبیعی، عمل سزارین انجام دهد. نوزادان تولد یافته از مادران دارای HIV برای ۴ تا ۶ هفته پس از تولد داروهای HIV را دریافت میکنند. داروهای HIV خطر عفونیشدن را در نتیجهی ویروس HIV که ممکناست طی زایمان وارد بدن نوزاد شده باشد، کاهش میدهند.

آیا داروهای HIV برای بارداری خطرناک نیست؟
بیشتر داروهای HIV برای استفاده در دوران بارداری بیخطر هستند. به طور کلی داروهای HIV خطر نقایص تولد را افزاییش نمیدهند. پزشکان میتوانند مزایا و خطرات داروهای خاص HIV را برای کمک به زنان دارای HIV بگویند تا آنها تصمیم بگیرند که چه داروهایی را طی دوران بارداری استفاده کنند.
آیا راههای دیگری نیز برای جلوگیری از انتقال ویروس HIV به کودک وجود دارد؟
از آن جایی که ویروس HIV می تواند از طریق شیر مادر انتقال پیدا کند، زنان دارای HIV، نباید به نوزادان خود شیر بدهند. گزارشهایی در مورد عفونی شدن کودکانی که غذای جویده شده توسط فرد دارای HIV را خوردهاند، وجود دارد، بنابراین نباید به بچهها غذای از پیش جویده شده داد.
چه زمانی باید زنان باردار دارای HIV شروع به مصرف داروهای HIV کنند؟
تمام زنان باردار مبتلا به HIV باید هر چه زودتر اقدام به مصرف دارو کنند. به طور کلی زنانی که در هنگام باردار شدن در حال مصرف این داروها بودهاند باید در کل دوران بارداری هم مصرف این داروها را ادامه دهند. انتخاب یک رژیم دارویی HIV برای استفاده در دوران بارداری بستگی به عوامل مختلفی از جمله استفادهی گذشته و حال آن زن از داروهای HIV، دیگر مشکلات پزشکی که او ممکناست داشته باشد و نتایج آزمونهای تست مقاومت دارویی دارد. به طور کلی زنان باردار دارای HIV هم باید همان رژیمهای دارویی توصیهشده برای افراد بالغ غیر باردار را مصرف کنند مگر اینکه خطر تاثیرات جانبی شناختهشده برای یک زن باردار یا فرزندش از مزایای آن رژیم دارویی بیشتر باشد. همچنین رژیم دارویی باید حتی با وجود تغییرات مرتبط با بارداری، قادر به کنترل HIV یک زن باشد.

در بیشتر موارد زنانی که در حال رعایت یک رژیم دارویی موثر HIV هستند، باید طی بارداری نیز همین رژیم را دنبال کنند. اما گاهی رژیم HIV یک زن ممکن است طی بارداری تغییر کند. برای مثال یک تغییر در داروهای HIV ممکن است لازم باشد تا از افزایش خطر اثرات جانبی طی دوران بارداری کم شود. گاهی تغییر در مقدار یک داروی HIV میتواند به جبران تغییرات مرتبط با بارداری که موجب میشود جذب دارو برای بدن دشوارتر شود، کمک کند. اما قبل از انجام هر گونه تغییری در یک رژیم دارویی باید با پزشک مشورت شود.
آیا زنان دارای HIV باید مصرف داروهای خود را طی تولد نوزاد نیز ادامه دهند؟
خطر انتقال مادر به فرزند طی یک زایمان طبیعی که کودک در معرض خون و مایعات مادر قرار میگیرد، بیشترین مقدار است. طی زایمان، داروهای HIV که از طریق جفت از مادر به فرزند منتقل شدهاست، از انتقال ویروس به فرزند جلوگیری میکند. زنانی که در حال مصرف داروهای HIV هستند، وقتی زمان زایمانشان فرا میرسد، باید مصرف داروها را طبق برنامه ادامه دهند. زنان دارای بار ویروسی بالا (بیش از هزار کپی در میلیلیتر) یا نامشخص، در نزدیکی زمان زایمان باید یک داروی HIV را که رتروویر (زایدووودین) نامیده میشود، به صورت تزریق داخل وریدی دریافت کنند. این دارو به آسانی از راه جفت به جنین انتقال پیدا میکند و از او در برابر ویروسهای HIV که طی زایمان از مادر منتقل میشود، محافظت خواهد کرد.
آیا عمل سزارین خطر انتقال مادر به کودک را کاهش میدهد؟
یک عمل سزارین برنامهریزی شده، میتواند خطر انتقال HIV را در زنانی که دارای بار ویروسی بالا یا ناشناختهای در نزدیکی زایمان هستند، کاهش دهد. عمل سزارین برای کاهش خطر انتقال مادر به کودک برای هفتهی ۳۸ ام بارداری، یعنی ۲ هفته زودتر از زمان مورد انتظار زایمان، برنامهریزی میشود.
آیا زنان دارای HIV باید مصرف داروها را پس از تولد نوزاد هم ادامه دهند؟
استفاده مداوم از داروهای HIV از پیشرفت ویروس و ایجاد بیماری ایدز جلوگیری میکند و خطر انتقال ویروس HIV را هم کاهش میدهد. البته در مورد ادامه همان داروها بعد از زایمان یا تغییر آنها باید با پزشک مشورت کرد.
به طور کلی نوزادان متولد شده از مادران دارای HIV داروی رتروویر را برای ۴ تا ۶ هفته بعد از تولد دریافت میکنند. هنگامی که این دوره ۴ تا ۶ هفتهای مصرف رتروویر به پایان رسید، نوزادان دارویی به نام باکتریم دریافت میکنند. این دارو موجب پیشگیری از ابتلای نوزاد به نوعی ذاتالریه (Pneumocystis jirovecii) که در افراد دارای HIV بروز میکند، میشود. اگر آزمایش HIV نشان دهد که یک نوزاد دارای HIV نیست، مصرف باکتریم متوقف میشود.
نوزادان متولد شده از مادران دارای HIV چه زمان باید برای HIV مورد آزمایش قرار بگیرند؟
آزمایش HIV معمولا در زمانهای ۱۴ تا ۲۱ روزگی، ۱ تا ۲ ماهگی و دوباره ۴ تا ۶ ماهگی روی نمونه خون نوزاد انجام میشود.
برای اطمینان حاصل کردن از اینکه یک نوزاد HIV ندارد:
نتایج دو آزمایش ویروسشناسی باید منفی باشد. نخستین نتیجهی منفی باید حاصل آزمایشی باشد که وقتی نوزاد یک ماهه یا بزرگتر است، انجام شده باشد و دومی باید حاصل آزمایشی روی نوزاد ۴ ماهه یا بیشتر باشد.
برای اطمینان حاصل کردن از اینکه نوزادی دارای HIV است:
نتایج حاصل از دو آزمایش ویروسشناسی باید مثبت باشد. اگر نتایج آزمایشها نشاندهندهی این باشد که نوزاد HIV مثبت است، رژیم دارویی نوزاد از رتروویر به ترکیبی از داروهای HIV، تغییر میکند.
شیوع HIV و ایدز در خاورمیانه
منطقهی خاورمیانه و شمال آفریقا (Middle East and North Africa :MENA) دارای پایینترین شیوع HIV در جهان هستند (۰/۱ درصد). در این منطقه در سال ۲۰۱۶، تعداد ۲۳۰ هزار فرد دارای HIV ثبت شدند. کشورهای جنوب آفریقا دارای بیشترین شیوع را در بین کل مناطق دارند (۷/۱ درصد). البته علیرغم شیوع کم، منطقهی MENA در حال تبدیل شدن به یک منطقهی نگرانکننده است. در سال ۲۰۱۶، MENA به همراه اروپای شرقی و آسیای مرکزی، منطقهای بود که شاهد مرگ افراد بالغ مبتلا به ایدز بود (۱۱ هزار مورد). این امر نتیجهای از دسترسی بسیار ضعیف به درمانهای ضدرتروویروسی (ART) بودهاست: تنها ۲۴ درصد افراد نیازمند به درمان به آن دسترسی داشتند؛ رقمی که بسیار پایینتر از استانداردهای جهانی است. علاوه بر این، در سال ۲۰۱۶ حدود ۱۸ هزار مورد جدید عفونت HIV مشاهده شده است (یعنی تنها یک کاهش ۴ درصدی در شیوع نسبت به سال قبل). بیش از نیمی از عفونتهای جدید ثبت شده طی این سال مربوط به ایران، سودان و سومالی بودهاند. راههای انتقال این بیماری بین کشورهای مختلف این مناطق متفاوت است. برای مثال در ایران، لیبی و مراکش بیشترین شیوع در انتقال بیماری مربوط به افرادی که مواد مخدر تزریق میکنند و شبکهی روابط جنسی آنها است. در کشورهایی نظیر سومالی و جیبوتی، عمده انتقال ویروس HIV مربوط به کارگران جنسی است.
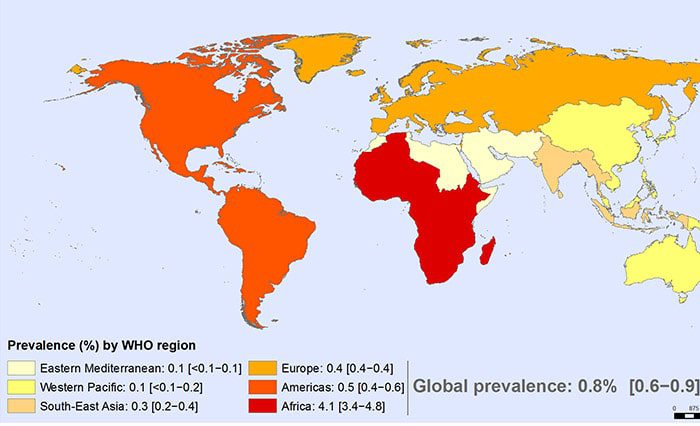 شیوع HIV بین افراد بین ۱۵ تا ۴۹ سال در جهان طبق آمار سال ۲۰۱۷ سازمان جهانی بهداشت
شیوع HIV بین افراد بین ۱۵ تا ۴۹ سال در جهان طبق آمار سال ۲۰۱۷ سازمان جهانی بهداشت
اگرچه در سالهای اخیر پیشرفت چشمگیری در شناخت اپیدمی جهانی HIV صورت گرفتهاست ولی شناخت اپیدمی این بیماری در این منطقه با محدودیت روبهرو است و اطلاعات دقیقی در ارتباط با آمار مربوط به HIV و ایدز در دسترس نیست. در حال حاضر تنها ۴ کشور از ۲۳ کشور منطقه MENA دارای سیستم نظارتی دقیقی برای پی گیری اپیدمی خود هستند. به عنوان یک پیامد، منطقهی MENA از دستیابی به اهداف ۹۰-۹۰-۹۰، برنامهی مشترک ملل متحد برای کاهش این بیماری بسیار فاصله دارد. در سال ۲۰۱۶، در کشورهای این منطقه، تنها ۵۸ درصد افرادی که دارای HIV بودند، از وضعیت خود آگاهی داشتند و ۴۱ درصد افراد آگاه از مشکل، تحت درمان بودند و تنها ۶۶ درصد افراد تحت درمان، دارای وضعیت سرکوبی ویروس بودند.
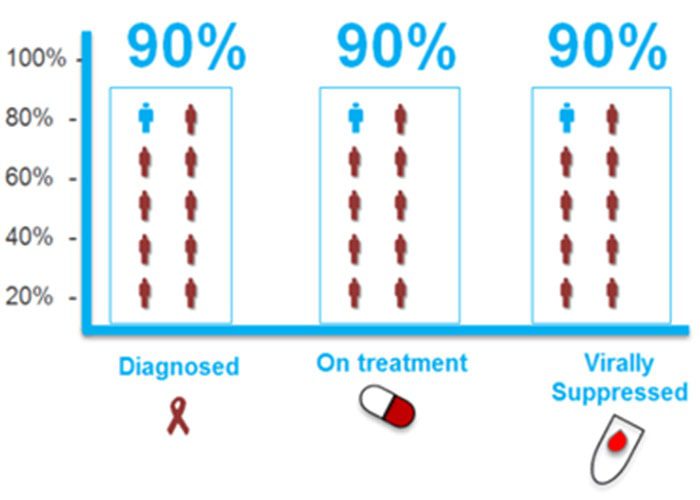
طرح جهانی ۹۰-۹۰-۹۰ هدف درمانی بلند پروازانه شناسایی، درمان و سرکوب بیماری در ۹۰ درصد مبتلایان، برای پایان بخشیدن به اپیدمی ایدز
وضعیت عفونت HIV و ایدز در ایران
در سال ۲۰۱۶، جمهوری اسلامی ایران دارای ۵ هزار مورد جدید عفونتHIV بود و ۴ هزار مرگ مربوط به ایدز اتفاق افتاد. در سال ۲۰۱۶ ، ۶۶ هزار فرد دارای HIV وجود داشتند که از بین آنها ۱۴ درصد به درمان ضد رتروویروسی دسترسی داشتند (البته احتمالا آمار واقعی افراد دارای HIV خیلی بیشتر است). در بین زنان بارداری که با HIV زندگی میکردند، ۵۱ درصد برای جلوگیری از انتقال ویروس به فرزند تحت درمان بودند و از میان افراد دارای HIV، حدود ۸ درصد دارای بار ویروسی سرکوبشده بودند. در ایران اصلیترین عوامل انتشار این بیماری عبارتند از :
- افراد تزریقکننده مواد با شیوع ۹/۳ درصد
- کارگران جنسی با شیوع ۲/۱ درصد
از سال ۲۰۱۰، میزان عفونتهای جدید HIV تا ۲۱ درصد افزایش یافتهاست و مرگومیر ناشی از ایدز ۱۴ درصد کاهش پیدا کردهاست. استراتژی نخست کشور ایران در مقابله با این بیماری، ایمنی خون و اجرای برنامههایی برای افرادی که دارو تزریق میکنند، بودهاست که این تلاش به طور موثری پیشرفت اپیدمی در این گروه را متوقف کردهاست. پس از آن تمرکز برنامهها روی دیگر جمعیتها و نیز حذف انتقال مادر به کودک بودهاست.

