بیماری ام اس چیست و چه درمانهایی دارد؟

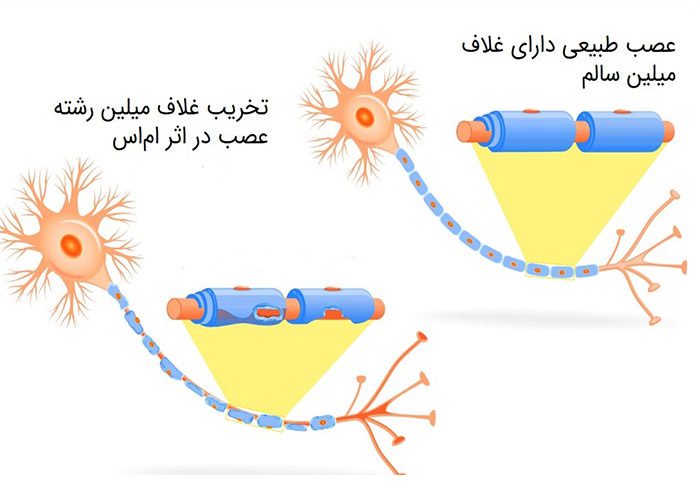
در بیماری اسکلروز چندگانه یا همان MS که کوتاهشدهی عبارت (Multiple Sclerosis) است، سیستم ایمنی به میلین، مادهای که در اطراف رشتههای عصبی قرار گرفته و موجب عایق شدن آنها میشود، حمله میکند و موجب تخریب میلین و آسیب عصبی میشود. بهعلت اینکه آنتیژن دقیق یا هدف حمله مشخص نیست، بسیاری از کارشناسان بهجای یک بیماری خودایمنی صرف، از آن بهعنوان حملهای بهواسطهی سیستم ایمنی، یاد میکنند. اسکلروز به معنای سختشدن یا ضخیمشدن غیر طبیعی بافت است که اغلب ناشی از التهاب است. روند پیشرفت MS اغلب آهسته و طی چند سال (در حدود ۲۵ سال) است. شیوع MS در زنان دو تا سه برابر بیش از مردان است. اکثر افراد مبتلا به MS دارای امید به زندگی طبیعی هستند. کسانی که تحت درمان قرار نگیرند، ممکن است دچار اختلالات حرکتی شوند؛ این در حالی است که افرادی که دارای فرمهای شدید پیشرونده از این بیماری هستند ممکن است دچار آسیبهایی نظیر ذاتالریه شوند.
علایم اولیهی بیماری MS در سنین بین ۲۰ تا ۴۰ سال بروز میکند. اگرچه ممکن است که بیماری MS در کودکان یا در افراد بالای ۴۰ سال نیز دیده شود، ولی بهطور کلی شیوع آن در این گروههای سنی به مراتب کمتر است. فقط در حدود ۲ تا ۵ درصد تمام موارد تشخیصدادهشدهی مبتلا به MS، دارای نشانههایی قبل از ۱۸ سالگی هستند. به نظر نمیرسد که فاکتورهای ژنتیکی نقشی در این بیماری داشته باشند. اگرچه افرادی که دارای خویشاوند درجه یک مبتلا به MS هستند، اندکی خطر بالاتری در مورد مبتلا شدن دارند اما این خطر بسیار کم است.
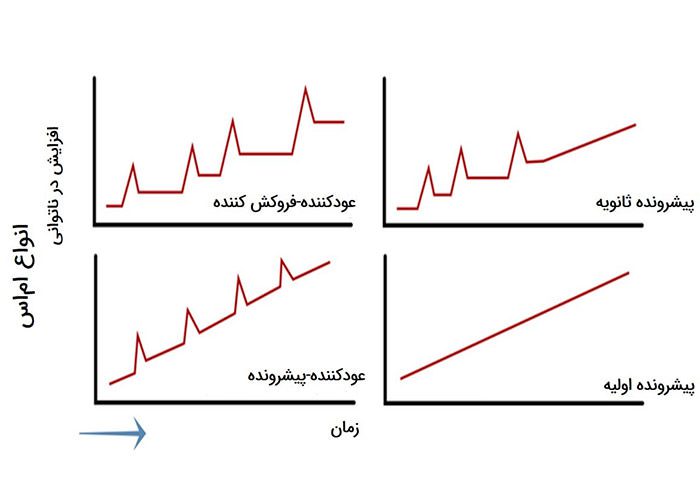
 انواع حالات بیماری MS
انواع حالات بیماری MS
MS عود کننده-فروکش کننده (RRMS)
افراد مبتلا به این فرم از بیماری دارای علایمی هستند که به درمان پاسخ داده و سپس از بین میروند. تظاهر نشانهها اغلب بهعنوان تشدید بیماری تلقی میشود. قسمتهایی از روند بهبودی ممکن است برای هفتهها یا سالها ادامه داشته باشد. این فرم از بیماری رایجترین حالت بیماری است و حدود ۸۵ درصد افراد، در ابتدا مبتلا به این وضعیت تشخیص داده میشوند.
MS پیشروندهی ثانویه ( SPMS)
این شکل از بیماری زمانی تشخیص داده میشود که مشکلات ناشی از یک حمله، طی دوران فروکش شدن کاملا از بین نمیروند. این حالت اغلب در بیمارانی که نخست مبتلا به فرم RRMS تشخیص داده شده بودند، اتفاق میافتد. با گذشت زمان ضعف پیشرونده در بیماران مشاهده میشود.
MS پیشروندهی اولیه (PPMS)
این فرم از بیماری با گذشت زمان پیشرفت میکند و دارای وضعیت فروکشی یا بهبود علایم نیست. ۱۰ درصد موارد MS از این نوعاند.
MS پیشرونده-عود کننده (PRMS)
در این فرم از بیماری، بیمار دارای علایم تشدید رو به افزایش طی زمان است و بین این دورههای تشدید، دورههای متناوب بهبودی نیز مشاهده میشود. این حالت نادرترین حالت بیماری است و شامل ۵ درصد موارد تشخیصی میشود.
عوامل ایجادکننده MS چه هستند؟
علت دقیق MS هنوز مشخص نشده است. تئوریهای زیادی در بارهی دلایل ابتلا به MS وجود دارد. در این تئوریها از کمبود ویتامین D گرفته تا عفونت ویروسی صحبت شدهاست. حتی مصرف بیش از اندازهی نمک هم بهعنوان یکی از عوامل پیشنهاد شده است. با این حال تا کنون هیچ کدام از این تئوریها به اثبات نرسیده و علت MS همچنان ناشناخته مانده است. این بیماری مسری نبوده و از فردی به فرد دیگر منتقل نمیشود.
علایم
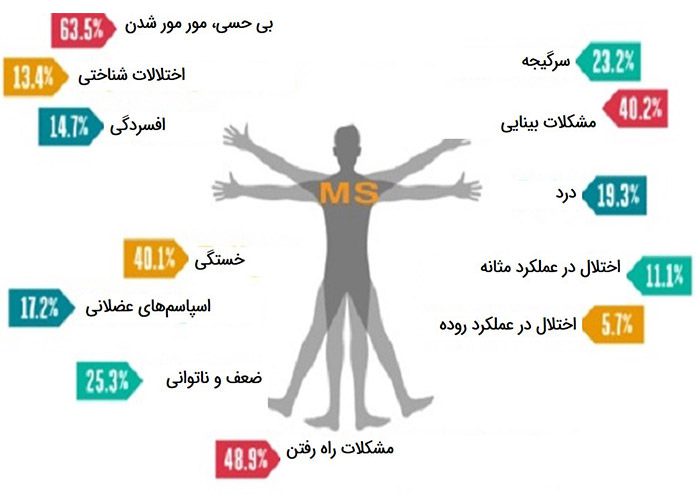
به علت اینکه این التهاب خودایمنی ممکن است تقریبا در هرجای سیستم عصبی مرکزی، به غلاف میلین اکسونها حمله کند، موقعیت و شدت هر حمله میتواند متفاوت باشد. در نتیجه علایم حمله MS نیز میتواند بین بیماران کاملا متفاوت باشد و در هر جای بدن پدیدار شود. اولین علامت معمول تغییر در ادراک حسی است. افراد مبتلا به MS اغلب از حملات متناوبی رنج میبرند، بهصورتی دورهای علایم آن تخفیف مییابند. حملههای MS میتواند برای ماهها طول بکشد و پس از آن یک دوره فروکش شدن مشاهده شود؛ اگرچه بیماری در برخی افراد ممکن است بدون وجود این دورههای فروکش، بهطور مداوم بدتر شود.
مشکلات عضلانی، حرکت و اسپاسم
در بیماری MS، سلولهای سیستم ایمنی بدن به سیستم عصبی حمله میکنند. این امر میتواند در مغز، نخاع یا اعصاب بینایی اتفاق افتد؛ در نتیجه بیماران MS دارای علایم مربوط به اختلالات ماهیچه از جمله اسپاسمهای عضلانی، بیحسی، مشکلات تعادل و عدم هماهنگی، دشواری در حرکت دادن بازوها و پاها، راه رفتن مشکل، ضعف یا لرزه در یک یا هر دو پا یا بازو خواهند شد.
مشکلات بینایی
ناراحتیهای چشم، از دست دادن دید (که معمولا در یک چشم آغاز میشود)، دو بینی، حرکات غیر ارادی چشم، نوریت اپتیک (التهاب عصب بینایی)، ناراحتیهای چشمی عمومیتر، تاری دید، درد در هنگام حرکت دادن چشم. همهی این علایم ناشی از آسیب در بخشی از مغز است که مسئول کنترل و هماهنگی بینایی است.
بی حسی یا درد
احساس بی حسی، لرزش یا درد در بیماران مبتلا به MS رایج است. اغلب بیماران این علایم را در سرتاسر بدن یا در قسمت خاصی تجربه میکنند. بیمار ممکن است دچار حس مور مور (سوزن سوزن شدن) یا سوزش شود. بر اساس یک مطالعه، بیش از نیمی از افراد مبتلا به MS نوعی از درد را در طول بیماری خود تجربه میکنند. رایجترین انواع دردی که مبتلایان به MS آن را تجربه میکنند عبارتند از سردرد، درد در ناحیه پشت و اسپاسمهای عضلانی همراه با درد. به علت اینکه این دردها ناشی از اعصاب است، داروهای ضد درد رایج نظیر آسپیرین روی آنها تاثیر چندانی ندارند. از دیگر علامتهای این بیماری درد صورت و حرکات تکانشی ماهیچههای صورت است. در حالیکه برخی از انواع دردها دارای ارتباط مستقیمی با MS هستند، دیگر فرمهای درد ممکن است در نتیجهی نوع تاثیر بیماری روی بدن ایجاد شود. برای مثال عدم تعادلی که توسط اختلال در راه رفتن ایجاد میشود، میتواند موجب احساس درد ناشی از اعمال فشار روی مفاصل بدن شود.
مشکلات تکلم و بلع
سخن گفتن ناقص یا با عجله، عدم کنترل تن صدا، کاهش سرعت سخن گفتن، تغییر در کیفیت تکلم مانند صدای خشن یا صدای بیجان (از نفس افتاده) از مشکلات مرتبط با تلکمی است که این بیماری میتواند بهوجود آورد.
MS موجب ایجاد مشکلاتی در ارتباط با عمل جویدن و بردن غذا به سمت انتهای دهان میشود. این آسیبها همچنین توانایی بدن در حرکت غذا از مسیر مری و رساندن آن به معده را دچار مشکل میکنند.
تغییرات روده و مثانه
مشکلات عملکردی مثانه و روده به کرات در بیماری MS مشاهده میشود. اختلال در مسیرهای سیستم عصبی که کنترلکنندهی ماهیچههای مثانه و روده هستند، موجب ایجاد چنین مشکلاتی میشود. علایم احتمالی مربوط به مثانه و روده عبارتند از: دشواری در شروع ادرار، تکرر ادرار، عفونتهای مثانه، بیاختیاری ادرار یا مدفوع، یبوست، اسهال.
تاثیرات بیماری روی مغز و اعصاب
کاهش محدودهی دقت، از دست دادن حافظه، قضاوت ضعیف، ضعف در پاسخدهی یا توانایی حل مساله، افسردگی (هم در نتیجهی آسیب به مناطقی از مغز که کنترل کنندهی احساسات هستند و هم در نتیجهی استرسی که خود بیماری به بار میآورد)، نوسانات خلقی، مشکلات تعادل یا احساس سرگیجه و چرخش، ضعف شنوایی، ناتوانی در تمرکز، زوال عقل.
مشکلات جنسی
کاهش میل جنسی، کاهش حسایت اندامهای تناسلی، کم شدن تعداد و شدت فرایند اوج جنسی، علاوه بر این زنان با خشکی اندام جنسی و درد هنگام مقاربت مواجه خواهند شد.
علایم خاص MS در زنان
به نظر میرسد علایم MS که عمدتا زنان را تحت تاثیر قرار میدهد، مرتبط با سطوح هورمونی باشد. برخی پژوهشگران بر این باورند که داشتن سطوح پایینتر از هورمون تستوسترون مهم است. دیگران میگویند نوساناتی که در سطوح هورمونی زنان وجود دارد، بر علایم بیماری تاثیرگذار است. نشانههای اصلی که زنان را متاثر میسازد، شامل مشکلات قائدگی، علایم مرتبط با بارداری و مسئلهی یائسگی است.
MS و مشکلات قائدگی
پژوهشها نشان دادهاند که در برخی زنان، در دوران قائدگی علایم MS تشدید میشود. این امر ممکن است ناشی از کاهش سطح استروژن طی آن دوران باشد. این علایم شامل ضعف، عدم تعادل، افسردگی و خستگی بودهاند.
MS در دوران بارداری
به نظر نمیرسد که بارداری موجب تسریع یا تشدید اثرات MS شود. اگرچه در فردی که دارای MS تشخیص داده نشده باشد، احتمال بیشتری وجود دارد که علایم بیماری طی بارداری آغاز شود. برخی مطالعات نشان میدهند که علایم MS طی بارداری کاهش یافته و پس از زایمان افزایش مییابد. تاثیرات ناتوانکنندهی بیماری، ممکن است از لحاظ جسمی تحمل بارداری را با دشواری روبهرو کند. ضعف عضلانی و مشکلات در هماهنگی میتواند موجب افزایش احتمال سقط جنین شود. حالت خستگی نیز ممکن است تشدید شود. شواهدی مبنی بر اینکه MS موجب ناباروری میشود، وجود ندارد.
مطالعاتی نیز نشان دادهاند که بارداری، زایمان و میزان نقصهای تولد در میان زنان مبتلا به MS و دیگر زنان تفاوت معنیداری ندارد. حین بارداری، لازم است که بر روند بیماری و سلامت جنین نظارت کامل وجود داشته باشد. درمانهای حمایتی و توانبخشی برای MS طی دوران بارداری اهمیت زیادی دارند. در جریان زایمان بیمار ممکن است در ناحیهی لگن دچار بیحسی باشد و هنگام انقباضات نیز دردی را احساس نکند. این موضوع در تعیین زمان آغاز زایمان مسالهساز است. اگر فردی مبتلا به MS باشد، زایمان مقداری دشوارتر میشود. MS میتواند روی ماهیچهها و اعصابی که برای فشار آوردن نیاز هستند، تاثیرگذار باشد، به این دلیل فرد بیمار ممکن است نیاز به عمل سزارین یا ابزارهای کمکی داشته باشد.
MS در دوران یائسگی
برخی پژوهشها نشان دادهاند که در برخی از زنان، نشانههای MS پس از یائسگی بدتر میشود. همانند علایم قاعدگی، این موضوع نیز ممکن است با کاهش سطح هورمون استروژن پس از یائسگی ارتباط داشته باشد. اگرچه درمان جایگزینی با هورمون (https://www.bazdidideh.comHRT) به کاهش این علایم در زنان یائسه کمک میکند ولی خود این روش درمان با افزایش خطر ابتلا به سرطان سینه، بیماریهای قلبی و سکته همراه بوده است.
آزمایشات و تستهای تشخیصی MS کدامند؟
در مورد تشخیص این بیماری، دانستن تاریخچهی پزشکی بیمار مهم است. پس از گرفتن تاریخچه، لازم است یک آزمایش فیزیکی کامل انجام شود. پزشکان بهدنبال علایم جراحت در سیستم عصبی مرکزی میگردند؛ نتایج این آزمایشات میتواند به پزشک کمک کند تا مشخص کند کدام منطقه از سیستم عصبی مرکزی درگیر بیماری شدهاست.
تکنولوژی تصویربرداری پزشکی نیز به تشخیص بیماری کمک میکند. معمولترین تست، انجام یک MRI است. سیتیاسکنها که در مشخص کردن برخی آسیبهای مغزی مفید هستند، قادر به نشان دادن تغییرات مرتبط با MS به دقت MRI نیستند. همچنین ممکن است از مایع مغزی-نخاعی نیز نمونهبرداری انجام شود (لومبار پانکچر). آزمایشهایی روی این مایع برای تایید حضور پروتئین و نشانگرهای التهابی انجام میشود. البته با استفادهی معمول از MRI، انجام نمونهبرداری از مایع مغزی-نخاعی اجباری نیست؛ مگر اینکه یافتههای مشکوکی در MRI مشاهده شود که لازم باشد با تستهای بیشتر مورد بررسی قرار گیرد. همچنین آزمونهای الکتریکی برای بررسی سرعت انتقال ایمپالسهای عصبی نیز انجام میشود.
هنگامی که شک بیماری MS وجود داشته باشد، معمولا آزمایشهایی برای حذف سایر بیماریها با علایم مشابه، نظیر بیماریهای لایم، واسکولیت، لوپوس، ایدز و فرایندهایی که منجر به سکتههای متعدد میشود، نیز انجام میشود.
دستورالعمل های درمانی برای علایم MS چه هستند؟
اگرچه سازوکار آغازگر پشت صحنهی MS و نیز بازگشت مجدد آن شناخته شده نیست، ولی تاثیر چند دارو در افراد مبتلا مشخص شده است.
داروهای اینترفرونی: داروهای اینترفرونی (آونکس، بتاسرون، اکستاویا، ربیف، پلگریدی)، باید طی یک تزریق به بیمار داده شوند. فراوانی تزریق دارای دامنهای از یک روز در میان تا یک هفته در میان است. در برخی از بیماران، پس از هر تزریق ممکن است علایم شبه آنفلوآنزا یا برآمدگیهای پوستی ایجاد شود؛ در برخی بیماران نیز ممکن است علایم افسردگی شدید پدید آید.
گلاتیرامراستات (کوپاکسون): مسیر عمل گلاتیرامراستات با اینترفرونها فرق دارد؛ ولی تصور میشود که موجب تعدیل سیستم ایمنی شده و موارد حمله را کاهش میدهد.
ناتالیزوماب (تیسابری): ناتالیزوماب یک آنتی بادی مونوکلونال است و تاثیر آن روی بیماران مبتلا به فرم عودکننده-فروکش کننده تایید شده است. بهعلت اثرات جانبی شدید از جمله خطر عفونت شدید مغزی، توصیه میشود در مورد بیمارانی که به دیگر محصولات اینترفرونی پاسخ ندادهاند یا بیماری آنها بسیار فعال است، تجویز شود.
میتوکسانترون (نوانترون): میتوکسانترون یک داروی شیمی درمانی برای سرطان خون یا سرطان پروستات است و نشان داده شده که در درمان MS فرم پیشروندهی ثانویه، پیشرونده-عودکننده و MS عود کننده-فروکش کننده نیز مفید است.
فومارات دیمتیل (تکفیدرا): داروی خوراکی فومارات دی متیل (تکفیدرا) در ممانعت از سلولهای ایمنی در حمله به سلولهای سیستم عصبی مرکزی کمک میکند و ویژگیهای ضد التهابی دارد.
فینگولید (جیلنیا): این دارو میتواند موجب ایجاد مشکلات قلبی شود.
تریفلونومید (آباگیو): از اثرات جانبی این دارو جراحات کبدی شدید است.
متيل پردنيزولون
ایمنوگلوبولین وریدی
بهطور کلی این داروها اغلب دارای عوارض جانبی هستند و معمولا توسط پزشکان مجرب در زمینهی درمان بیماران MS تجویز میشوند. پلاسمافرزیس (روشی برای حذف اتوآنتیبادیها از خون بیمار) تکنیک دیگری است که برای کاهش مشکلات خود ایمنی در برخی افراد مبتلا به MS استفاده میشود. اخیرا سازمان غذا و داروی امریکا (FDA) داروی اکرلیزوماب (اکرووس) را برای درمان بیماران بالغی که دارای فرم پیشروندهی اولیه (PPMS) هستنند، تایید کرده است. این نخستین دارویی است که FDA برای این نوع MS تایید کرده و روش استعمال آن تزریق داخل وریدی است.
مدیریت اختلال عملکرد جنسی در MS: سیلدنافیل (ویاگرا)، تادالافیل (سیالیس)، واردنافیل (لویترا)
مدیریت حالت کوفتگی و خستگی در MS: آمانتادین، فلوکستین (پروزاک)، مودافینیل (پروویجیل )، آرمودافینیل (نوویگیل)
مدیریت علایم تشنج، بینایی، ادراری، رودهای و عاطفی: داروهای ضد اسپاسم مانند باکلوفن (لیوریزال)، بنزودیازپیننها، دانترولن (دانتریوم)، گاباپنتین، تیزانیدین (زانافلکس)، دالفامپريدين (آمپیرا)
درمان اختلالات چشمی: پردنیزون، متيل پردنيزولون
مدیریت مشکلات مثانه: داشتن برنامه تخلیه مثانه، مصرف محدود مایعات هنگام شب، کاهش یا توقف مصرف داروهای ادرارآور، تزریق بوتاکس درون مثانه، کاتتریزاسیون متناوب و آلفابلاکرها
مدیریت مشکلات رودهای: افزایش مصرف مایعات طی روز، افزایش فیبر خوراک، داروهای ملین و ضد یبوستی نظیر لاگزاتیو، متاموسيل و ترکیبات مشابه
مدیریت افسردگی: داروهای ضد افسردگی نظیر مهارکنندههای انتخابی بازجذب سروتونین (SSRIs) یا ضد افسردگیهای سهحلقهای
درمانهای توانبخشی
درمانهای توانبخشی میتواند در کاهش علایم مربوط به تکلم، احتلالات ماهیچهای مرتبط با بلع، راه رفتن و مهارتهای حرکتی کمککننده باشد.
آیا MS قابل پیشگیری است؟
بدون تعریف واضح در مورد علل MS، راههای پیشگیری از این بیماری نیز شناسایی نخواهد شد. ورزش منظم، داشتن خواب کافی، یا خوردن غذاهای سالم دارای مزایای طولانی مدت برای تمام افراد است؛ ولی تاکنون نشان داده نشده است که در جلوگیری از توسعهی این بیماری کمککننده باشد.
چه پزشکان و متخصصانی MS را درمان میکنند؟
متخصص گفتار درمانی، پزشک مراقبتهای اولیه، رادیولوژیست، فیزیوتراپیست، کار درمانگر، روانشناس بالینی، متخصص مغز و اعصاب.
چه پژوهشهایی در مورد MS در حال انجام است؟
چند مطالعه نشان دادهاند که تخریب سیستم ایمنی با استفاده از شیمیدرمانی و سپس جایگزینی آن با سلولهای بنیادی سیستم ایمنی که از خون خود بیمار گرفته شدهاست، میتواند از گسترش جراحتهای جدید جلوگیری کند. به نظر میرسد که این روش درمانی موجب راهاندازی مجدد سیستم ایمنی شده است؛ به صورتی که دیگر به مغز حمله نکند. این استراتژی در حال آزمایش در مراحل کلینیکی است. دیگر پژوهشها در حال بررسی امکان درمان MS با پیوند سلولهای بنیادی مشتقشده از مغز استخوان هستند.
مطالعات دیگری بهدنبال یافتن راههایی برای توقف پیشرفت بیماری در بیماران مبتلا به فرم پیشروندهی اولیه یا پیشروندهی ثانویه و بازیابی مجدد عملکرد عصبی هستند. پژوهشگران در حال بررسی این موضوع هستند که آیا علایمی که به درمانهای تعدیل سیستم ایمنی مورد تایید FDA، پاسخ نمیدهند ممکن است ناشی از اختلال در میتوکندری سلول باشند یا خیر. پژوهشگران همچنین در حال توسعهی راههایی برای کمک به سلولهای مغزی در جهت تولید میلین جدید به منظور استحکام یا ترمیم سلولهای آسیبدیدهی مغز و نخاع هستند.
برخی از داروهای تجربی در محیط آزمایشگاه از سلولهای مغز در برابر مردن محافظت میکنند یا به سلولهای مغز برای تولید میلین جدید کمک میکنند. اگرچه پژوهشگران بهمنظور آزمون این داروها بهعنوان درمانهای انسانی نیاز به نشانگرهای زیستی دقیقی دارند که بتوانند مقدار مرگ و ترمیم سلولهای عصبی و میلیندار شدن مجدد آنها را اندازهگیری کنند. پژوهشگران همچنین در حال تلاش برای شناسایی نشانگرهای زیستی هستند که بتواند به پزشکان در تعیین پیشبینی پاسخدهی یا عدم پاسخدهی یک بیمار خاص به یک درمان کمک کند؛ یا بهطور ایدهال انتخاب داروی بهینه برای هر فردی مبتلا به MS.
پژوهشگرانی نیز در حال مطالعه روی توسعهی مدلهای حیوانی پیشرفته هستند که در آنها شرایط MS به میزان زیاد شبیه حالتی که در انسان بروز میکند، باشد. در مدلهای حیوانی که هماکنون در دسترس هستند، وضعیت MS کاملا شبیهسازی نمیشود و دارای مکانیسمهای مشترک زیادی با نشانههای MS هستند. بر این اساس، داروهایی که در مدل حیوانی جواب میدهند، اغلب در آزمونهای بالینی انسانی موفقیت چندانی حاصل نمیکنند. داشتن مدل حیوانی دقیقتر، هزینه و زمان آزمایش درمانهایی را که ممکن است روی بیماری انسانی موثر نباشند، کاهش میدهد.
پژوهشهایی نیز در حال بررسی ژنهای مرتبط با این بیماری هستند؛ ژنهایی که با افزایش خطر MS همراهاند. چندین ژن کاندیدا شناسایی شدهاند و پژوهشگران در حال بررسی عملکرد آنها در سیستم عصبی و کشف اینکه آنها چگونه ممکن است در توسعهی MS نقش داشته باشند، هستند. این اطلاعات ممکن است برای طراحی داروهایی که بهطور اختصاصی روی آن ژنها عمل کند، کمککننده باشد.
MS در ایران
در حال حاضر چند مرکز جامع ارائه خدمات درمانی و توانبخشی به بیماران MS در کشور تعریف شده است که چهار مرکز در تهران و در بیمارستانهای سینا، امام خمینی، فیروزگر و امام حسین در حال تکمیل بوده و دیگر مراکز در شهرهای مشهد، اصفهان، شیراز و کرمانشاه بهعنوان مرکز مراجعه بیماران MS، در حال فعالیت هستند و بسته خدمات MS را بهطور کامل ارائه میدهند. همچنین انجمن MS ایران از سال ۱۳۷۷ با هدف حمایت از بیماران MS در تمام زمینهها تشکیل شدهاست و هم اکنون تعداد زیادی از بیماران MS در آن عضو هستند. طبق آمار ارائه شده در کنگره بینالمللی نورولوژی و الکترو فیزیولوژی بالینی ایران در سال ۱۳۹۶، تعداد مبتلایان به MS در ایران بیش از ۸۰ هزار نفر است.


 انواع حالات بیماری MS
انواع حالات بیماری MS